มะเร็งต่อมลูกหมาก
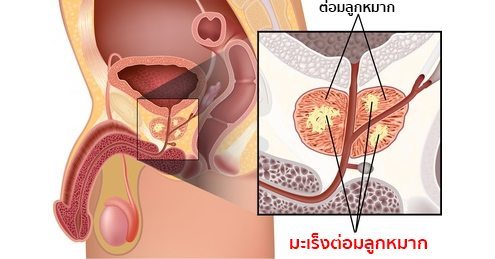
มะเร็งต่อมลูกหมาก (ภาษาอังกฤษ : Prostate cancer) คือ เซลล์ในต่อมลูกหมากที่โตผิดปกติขึ้นเรื่อย ๆ จนกลายเป็นก้อนมะเร็งและแพร่กระจายอยู่ในต่อมลูกหมาก ในระยะแรกผู้ป่วยจะไม่มีอาการแสดงแต่อย่างใด (แต่ผู้ป่วยบางรายอาจมาพบแพทย์ด้วยอาการปัสสาวะลำบาก ปัสสาวะไม่ออก หรือปัสสาวะมีเลือดปนได้) แต่หากปล่อยไว้ไม่รักษาเซลล์ที่ผิดปกติดังกล่าวจะเจริญเติบโตและลุกลามไปยังเนื้อเยื่อรอบ ๆ ต่อมลูกหมาก ต่อมน้ำเหลือง กระดูก ปอด และตับ ทำให้เกิดอาการต่าง ๆ ตามมา และทำให้เสียชีวิตได้
มะเร็งต่อมลูกหมากเป็นโรคมะเร็งชนิดหนึ่งที่พบได้มากในผู้ชาย โดยมักพบได้ในผู้ชายที่มีอายุตั้งแต่ 60 ปีขึ้นไป (พบได้บ่อยในผู้ชายอายุเฉลี่ยประมาณ 70 ปี ส่วนในช่วงอายุ 40-60 ปี อาจพบได้แต่น้อย) ในสหรัฐอเมริกาพบคนเป็นโรคมะเร็งต่อมลูกหมากได้สูงถึง 70-80% เมื่ออายุมากกว่า 80 ปีขึ้นไป ทั้งนี้ทั่วโลกพบมะเร็งต่อมลูกหมากได้บ่อยเป็นอันดับ 2 ของมะเร็งในผู้ชายทั้งหมดรองจากมะเร็งปอด โดยในสหรัฐอเมริกาในปี พ.ศ. 2551 พบผู้ป่วยใหม่เป็นโรคมะเร็งต่อมลูกหมากได้สูงถึง 186,000 ราย และจากสถิติล่าสุดในสหรัฐอเมริกาเมื่อปี พ.ศ.2557 คาดว่าจะพบผู้ป่วยใหม่เป็นโรคมะเร็งต่อมลูกหมากได้มากถึง 233,000 คน หรือคิดเป็น 24% ของมะเร็งทั้งหมด ส่วนในประเทศไทยเมื่อปี พ.ศ. 2544-2546 พบผู้ป่วยเป็นโรคนี้ 5.5 ราย ต่อประชากร 100,000 คน
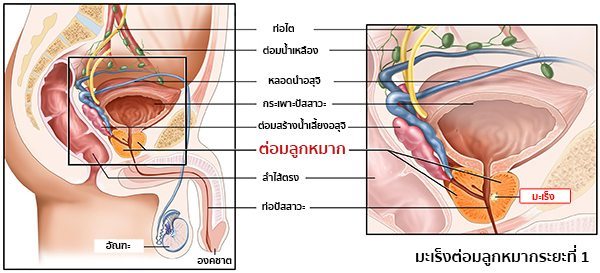
หมายเหตุ : ต่อมลูกหมาก (Prostate gland) คือ อวัยวะที่เป็นส่วนหนึ่งของระบบสืบพันธุ์และระบบปัสสาวะของเพศชาย มีหน้าที่ในการสร้างน้ำหล่อลื่นที่อยู่ในน้ำอสุจิและช่วยปกป้องสารพันธุกรรม (DNA) ของอสุจิ จึงถือว่ามีความสำคัญอย่างยิ่งในระบบสืบพันธุ์ของเพศชาย โดยอวัยวะนี้จะอยู่ในส่วนลึกบริเวณโคนของอวัยวะเพศชายในช่องท้องน้อย อยู่ระหว่างกระเพาะปัสสาวะกับลำไส้ใหญ่ส่วนปลาย (ด้านหน้าติดกับกระเพาะปัสสาวะ ส่วนด้านหลังติดกับลำไส้ใหญ่ส่วนปลาย ดังนั้น ในการตรวจวินิจฉัยโรคมะเร็งต่อมลูกหมาก จึงมักตรวจผ่านทางอวัยวะทั้งสองนี้) ตัวต่อมจะแบ่งออกเป็น 2 ซีก และมีท่อปัสสาวะอยู่ตรงกลาง
สาเหตุของมะเร็งต่อมลูกหมาก
ปัจจุบันยังไม่ทราบสาเหตุที่แน่ชัดของการเกิดโรคมะเร็งต่อมลูกหมาก แต่พบปัจจัยเสี่ยงที่ทำให้เกิดโรค ได้แก่
- ผู้สูงอายุ ยิ่งอายุมากขึ้น โอกาสเกิดโรคมะเร็งต่อมลูกหมากก็ยิ่งสูงขึ้น เพราะส่วนใหญ่จะพบโรคนี้ได้มากในผู้ชายสูงอายุที่มีอายุ 50-60 ปีขึ้นไป (อายุโดยเฉลี่ยคือประมาณ 70 ปี และพบว่า 2 ใน 3 ของผู้ป่วยนั้นจะมีอายุมากกว่า 65 ปี)
- พันธุกรรม ผู้ที่มีพ่อหรือพี่น้อง (บุคคลในครอบครัวสายตรง) เป็นโรคมะเร็งต่อมลูกหมากจะเสี่ยงต่อการเป็นโรคนี้ได้มากกว่าคนทั่วไปประมาณ 3 เท่า ส่วนการมีญาติผู้หญิงที่ป่วยเป็นโรคมะเร็งเต้านมก็อาจทำให้เสี่ยงต่อการเป็นโรคมะเร็งต่อมลูกหมากได้สูงขึ้นเช่นกัน
- เชื้อชาติ เพราะพบโรคนี้ได้มากในกลุ่มชายชาวตะวันตกทั้งในยุโรปและอเมริกา ในขณะที่ชาวเอเชียจะพบได้น้อยกว่า (พบได้สูงสุดในชายชาวสแกนดิเนเวีย และพบได้ต่ำสุดในชายชาวเอเชีย)
- อาหาร โรคนี้อาจมีความสัมพันธ์กับการบริโภคอาหารที่มีไขมันสูง อาหารที่ให้พลังงานสูง และอาหารจำพวกเนื้อแดงอย่างต่อเนื่อง รวมถึงการบริโภคผักและผลไม้น้อย
- การสูบบุหรี่ พบว่ามีการเพิ่มความเสี่ยงต่อการเกิดโรคได้เล็กน้อย แต่ยังต้องมีการศึกษาต่อไป
- การมีระดับฮอร์โมนเทสโทสเทอโรน (Testosterone) ในเลือดสูง เช่น จากการใช้ฮอร์โมนชนิดนี้เป็นเวลานาน ๆ
- ความอ้วน เนื่องจากมะเร็งชนิดนี้จะพบได้มากในคนอ้วน และมักจะเป็นมะเร็งชนิดร้ายแรงและรักษาได้ยากกว่าคนที่ไม่อ้วน (มีงานวิจัยพบว่า มะเร็งต่อมลูกหมากอาจเชื่อมโยงกับการเป็นโรคอ้วน และอาจเพิ่มความรุนแรงของโรคและส่งผลให้ยากต่อการรักษา)
- ต่อมลูกหมากอักเสบ มีการศึกษาว่า ต่อมลูกหมากอักเสบอาจเพิ่มโอกาสการเป็นมะเร็งลูกหมาก แต่ยังต้องมีการศึกษาเพิ่มเติม
- การทำหมันชาย ก่อนหน้านี้พบว่า ผู้ที่ทำหมันก่อนอายุ 35 ปีจะมีความเสี่ยงต่อการเกิดโรคมะเร็งต่อมลูกหมาก ได้มากกว่าผู้ที่ไม่ทำหมัน แต่การศึกษาในปัจจุบันไม่พบความเสี่ยงดังกล่าว
อาการของมะเร็งต่อมลูกหมาก
มะเร็งชนิดนี้มักลุกลามช้า ผู้ป่วยส่วนใหญ่จึงมักไม่มีอาการแสดง (อาจตรวจพบได้โดยบังเอิญจากการไปตรวจเช็กสุขภาพ) แต่เมื่อมะเร็งขยายตัวมากขึ้นเป็นก้อนโตจนไปกดทับท่อปัสสาวะก็จะทำให้เกิดอาการผิดปกติของการขับถ่ายปัสสาวะแบบเดียวกับโรคต่อมลูกหมากโต (BPH) ได้ คือ
- เกิดอาการถ่ายปัสสาวะลำบาก ติดขัด ทำให้ต้องออกแรงเบ่งหรือรอนานกว่าจะถ่ายปัสสาวะออกมาได้ ทำให้ใช้เวลาในการถ่ายปัสสาวะนาน
- ปัสสาวะไม่พุ่งเป็นลำ ลำปัสสาวะเบี้ยว แผ่ว หรือเล็กลง
- มีความรู้สึกเหมือนถ่ายปัสสาวะไม่สุด
- ปัสสาวะบ่อย ห่างกันไม่ถึง 1-2 ชั่วโมง เมื่อมีความรู้สึกเวลาปวดปัสสาวะจะต้องรีบเข้าห้องน้ำทันที (โดยเฉพาะในช่วงกลางคืนจะปัสสาวะบ่อยผิดปกติ ทำให้หลังเข้านอนต้องลุกขึ้นมาปัสสาวะบ่อย ๆ หรือปัสสาวะราด)
- เมื่อเป็นมากขึ้นผู้ป่วยจะถ่ายปัสสาวะไม่ออก รู้สึกปวดปัสสาวะ ปวดตึงท้องน้อย บางรายอาจมีอาการถ่ายปัสสาวะเป็นเลือดหรือมีเลือดออกปนมากับน้ำอสุจิ เนื่องจากการเบ่งถ่ายนาน ๆ ทำให้หลอดเลือดดำที่ท่อปัสสาวะคั่งแล้วแตกมีเลือดออก (ในรายที่ถ่ายปัสสาวะเป็นเลือด อาจเกิดจากเนื้องอกของทางเดินปัสสาวะหรือนิ่วในทางเดินปัสสาวะได้)
ส่วนในรายที่มะเร็งแพร่กระจายไปยังอวัยวะต่าง ๆ แล้ว ผู้ป่วยจะมีอาการเบื่ออาหาร น้ำหนักตัวลดลง ปวดหลัง ซี่โครงหรือเชิงกราน (ถ้ามะเร็งแพร่กระจายไปที่กระดูกหลัง ซี่โครง หรือเชิงกราน) เท้าบวม (ถ้ามะเร็งแพร่กระจายไปที่ต่อมน้ำเหลืองบริเวณต้นขา) ขาชาและอ่อนแรง (ถ้ามะเร็งแพร่กระจายไปที่ประสาทไขสันหลัง) ปวดศีรษะ เดินเซ แขนขาอ่อนแรง ชัก (ถ้ามะเร็งแพร่กระจายไปที่สมอง) อายุสั้น เป็นต้น
นอกจากนี้ โรคมะเร็งต่อมลูกหมากยังอาจทำให้เกิดภาวะกลั้นปัสสาวะไม่อยู่ ซึ่งอาจเกิดจากตัวโรคเองหรือเป็นผลข้างเคียงจากการรักษาก็ได้ เนื่องจากอยู่ติดกับเส้นประสาทและกล้ามเนื้อที่ควบคุมการทำงานของกระเพาะปัสสาวะ และ/หรือเกิดการหย่อนสมรรถภาพทางเพศ (นกเขาไม่ขัน) ซึ่งเป็นผลข้างเคียงจากการรักษา เช่น การผ่าตัด การใช้รังสีรักษา และฮอร์โมนบำบัด ซึ่งการรักษาเหล่านี้จะส่งผลกระทบต่อเส้นประสาทที่ควบคุมการตอบสนองของอวัยวะเพศชาย เนื่องจากอยู่ใกล้กับต่อมลูกหมากมาก

ระยะของมะเร็งต่อมลูกหมาก
การกำหนดระยะของโรคมะเร็งนั้นมีความสำคัญอย่างมากต่อการวางแผนการรักษา เพราะจะช่วยให้แพทย์หาวิธีการรักษาที่เหมาะสม ซึ่งจะส่งผลต่อการหายของโรคและการมีชีวิตที่ยืนยาวหรือการดำรงชีวิตที่ดีขึ้นของผู้ป่วย โดยโรคมะเร็งต่อมลูกหมากแบ่งออกเป็น 4 ระยะเช่นเดียวกับโรคมะเร็งอื่น ๆ ได้แก่
- ระยะที่ 1 เป็นระยะเริ่มต้นของโรค ก้อนมะเร็งมีขนาดเล็ก และตรวจไม่พบก้อนเนื้อจากการคลำผ่านทางทวารหนัก พบมะเร็งเฉพาะในต่อมลูกหมากเพียงกลีบเดียว ยังไม่มีการแพร่กระจายของเซลล์มะเร็ง
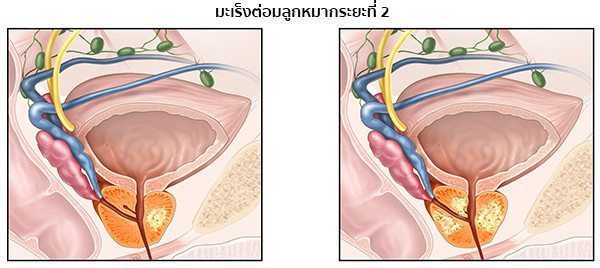
- ระยะที่ 2 ก้อนมะเร็งมีขนาดโตขึ้นเล็กน้อย แต่ค่อนข้างมีความรุนแรง และคลำพบผ่านทางทวารหนัก พบมะเร็งทั้งสองกลีบของต่อมลูกหมาก ยังไม่มีการแพร่กระจายของเซลล์มะเร็ง
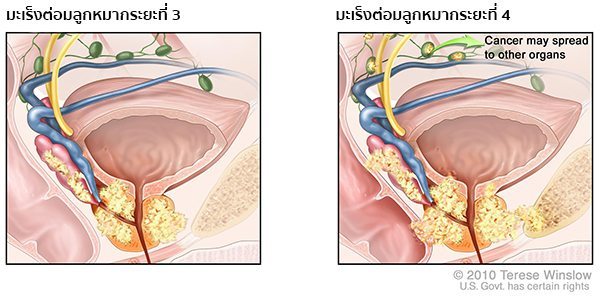
- ระยะที่ 3 เซลล์มะเร็งมีการลุกลามออกนอกต่อมลูกหมากไปยังอวัยวะที่อยู่ข้างเคียง
- ระยะที่ 4 เซลล์มะเร็งลุกลามเข้ากระเพาะปัสสาวะ และ/หรือลำไส้ตรง และ/หรือเนื้อเยื่อในช่องท้องน้อย และ/หรือต่อมน้ำเหลือง และ/หรือแพร่กระจายเข้าสู่กระแสเลือดไปยังกระดูก ปอด ประสาทไขสันหลัง สมอง หรืออวัยวะอื่น ๆ
การวินิจฉัยมะเร็งต่อมลูกหมาก
แพทย์สามารถวินิจฉัยโรคมะเร็งต่อมลูกหมากได้จาก
- การซักประวัติอาการและการตรวจร่างกาย
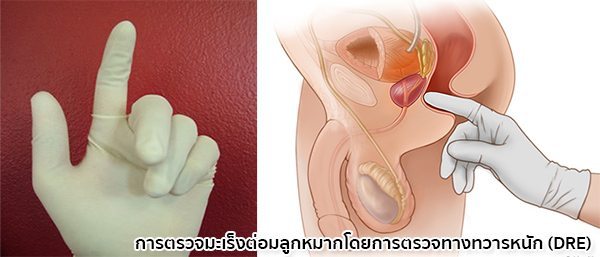
- การตรวจทางทวารหนักเพื่อคลำหาก้อนมะเร็ง (Digital rectal examinarion – DRE) เนื่องจากต่อมลูกหมากอยู่ติดกับทวารหนัก แพทย์จึงสามารถสวมถุงมือแล้วใช้นิ้วสอดเข้าไปทางทวารหนักเพื่อตรวจคลำขนาดรูปร่างและความยืดหยุ่นของต่อมลูกหมาก ซึ่งในรายที่เป็นโรคมะเร็งต่อมลูกหมากมักจะพบต่อมลูกหมากเป็นก้อนแข็งหรือขรุขระ

IMAGE SOURCE : www.australiandoctor.com.au, myhealth.alberta.ca - การเจาะเลือดเพื่อหาสารบ่งชี้มะเร็ง PSA (Prostate specific antigen (PSA) test) เป็นการตรวจเลือดดูค่าสารบ่งชี้มะเร็งที่สร้างโดยเซลล์มะเร็งต่อมลูกหมากที่เรียกว่า “พีเอสเอ” ซึ่งมักพบระดับพีเอสเอในเลือดสูงมากกว่าปกติในผู้ป่วยมะเร็งต่อมลูกหมาก
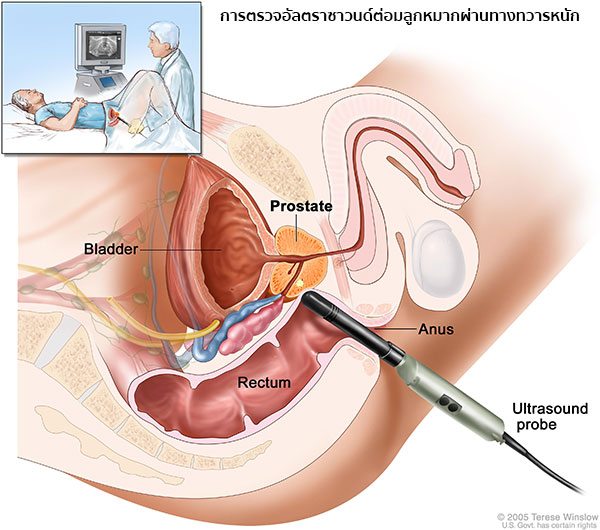
- การตรวจอัลตราซาวนด์ต่อมลูกหมากผ่านทางทวารหนัก (Transrectal ultrasound – TRUS) เป็นการตรวจโดยใช้คลื่นเสียง ซึ่งแพทย์จะใช้เครื่องมือสำหรับตรวจสอดเข้าทางทวารหนักไปยังตำแหน่งของต่อมลูกหมากเพื่อช่วยในการหาตำแหน่งของก้อนเนื้อ จากนั้นจะเก็บชิ้นเนื้อตัวอย่างจากต่อมลูกหมากด้วยการใช้เข็มขนาดเล็กดูดเซลล์ต่อมลูกหมาก 12 ตัวอย่างจาก 12 ตำแหน่ง ออกมาตรวจทางพยาธิวิทยาว่ามีเซลล์มะเร็งหรือไม่

IMAGE SOURCE : www.cancer.gov
ในรายที่ได้รับการวินิจฉัยว่าเป็นมะเร็งต่อมลูกหมากจากการตรวจชิ้นเนื้อตัวอย่าง แพทย์จะตรวจวิเคราะห์ต่อไปว่าเซลล์มะเร็งดังกล่าวน่าจะมีการแพร่กระจายไปมากน้อยเพียงใด เพื่อใช้ในการประเมินการลุกลามหรือระยะของโรค โดยแพทย์อาจทำได้จาก
- การตรวจสแกนกระดูก (Bone scan) เพื่อใช้ตรวจหาการแพร่กระจายของมะเร็งไปยังกระดูก ซึ่งเป็นอวัยวะที่มะเร็งต่อมลูกหมากกระจายไปมากที่สุด (เป็นการใช้สารทึบรังสีฉีดเข้าเส้นเลือด ซึ่งสารนี้จะไปสะสมอยู่บริเวณกระดูกที่เกิดความผิดปกติและมองเห็นเป็นสีขึ้นมา)
- การตรวจเอกซเรย์คลื่นแม่เหล็กไฟฟ้า (MRI) เป็นการตรวจที่ช่วยประเมินการแพร่กระจายของมะเร็งออกนอกต่อมลูกหมาก มีค่าความถูกต้องเชื่อถือได้ในรายที่เอกซเรย์พบมีการแพร่กระจายของมะเร็งออกนอกต่อมลูกหมาก 70% โดยเฉพาะการตรวจเอกซเรย์คลื่นแม่เหล็กไฟฟ้าที่ทำผ่านทางทวารหนัก นอกจากนี้ยังใช้ดูการแพร่กระจายของมะเร็งเข้ากระดูกได้ดีกว่าการสแกนกระดูก แต่จะดูการแพร่กระจายเข้าต่อมน้ำเหลืองได้ยาก
- การตรวจเอกซเรย์คอมพิวเตอร์ (CT scan) เป็นการตรวจที่ช่วยประเมินการแพร่กระจายของมะเร็งไปยังต่อมน้ำเหลืองได้ แต่จะดูลักษณะของต่อมลูกหมากได้ยาก
- การผ่าตัดต่อมน้ำเหลืองบริเวณอุ้งเชิงกราน (Pelvic lymphadenectomy) เพื่อนำไปตรวจหาเซลล์มะเร็ง เป็นวิธีการตรวจที่แม่นยำที่ช่วยในการประเมินการแพร่กระจายของมะเร็งไปยังต่อมน้ำเหลือง
การรักษามะเร็งต่อมลูกหมาก
โดยทั่วไปแนวทางการรักษาโรคมะเร็งต่อมลูกหมากจะประกอบไปด้วยการผ่าตัด การใช้รังสีรักษา การให้ยาเคมีบำบัด และการรักษาด้วยฮอร์โมน ทั้งนี้การรักษาจะขึ้นอยู่กับความรุนแรง (มะเร็งลุกลามช้าหรือเร็ว) ระยะของโรคว่าแพร่กระจายแล้วหรือยัง ประโยชน์และผลข้างเคียงจากการรักษา (การรักษาส่งผลต่อสมรรถภาพทางเพศ/การปัสสาวะ/การขับถ่ายหรือไม่) อายุและสุขภาพทั้งทางร่างกายและจิตใจโดยรวมของผู้ป่วย รวมถึงคุณภาพชีวิตของผู้ป่วยภายหลังการรักษา
ผู้ป่วยที่อยู่ในกลุ่มที่มีความเสี่ยงต่ำ การรักษาที่เหมาะสมจะเป็นการรักษาเฉพาะที่ (Local treatment) อย่างการผ่าตัดต่อมลูกหมาก หรือการใช้รังสีรักษาเฉพาะที่ต่อมลูกหมาก ในกรณีที่โรคลุกลามมากขึ้นและมีปัจจัยเสี่ยงมากขึ้นจนอยู่ในกลุ่มที่มีความเสี่ยงปานกลางหรือกลุ่มที่มีความเสี่ยงสูง นอกจากการรักษาเฉพาะที่แล้ว อาจต้องพิจารณาให้การรักษาในบริเวณข้างเคียง (Regional treatment) ด้วยการฉายรังสีคลุมบริเวณอุ้งเชิงกรานหรือการผ่าตัดต่อมน้ำเหลืองในบริเวณอุ้งเชิงกราน หรือการรักษาทั้งระบบ (Systemic treatment) ด้วยการใช้ยาเคมีบำบัดหรือการรักษาด้วยการลดฮอร์โมนเพศชายร่วมด้วย
ส่วนในกรณีที่โรคลุกลามไปมากแล้ว หรือตัวผู้ป่วยเองมีสุขภาพร่างกายทั่วไปไม่แข็งแรง มีความเสี่ยงที่จะเกิดผลข้างเคียงจากการรักษาได้ง่าย ในการรักษานั้นแพทย์จะพิจารณาถึงเรื่องคุณภาพชีวิตของผู้ป่วยเป็นหลัก ซึ่งการรักษาจะเป็นการรักษาที่ขึ้นอยู่กับสภาวะของโรค อาการ และความต้องการของผู้ป่วยและครอบครัวเป็นหลัก หรือที่เรียกว่า “การดูแลผู้ป่วยแบบประคับประคองในระยะท้ายของชีวิต” (Palliative care)
วิธีรักษามะเร็งต่อมลูกหมาก ในปัจจุบันมีทางเลือกในการรักษามีดังต่อไปนี้
- การเฝ้าระวังและตรวจติดตาม (Watchful waiting และ Active surveillance) ในผู้ป่วยที่ไม่มีอาการ กลุ่มผู้ป่วยที่มีอายุมากแล้ว หรือมีโรคอื่น ๆ ร่วมด้วย แพทย์อาจใช้วิธีการตรวจติดตามอย่างใกล้ชิดโดยไม่ต้องให้การรักษาในทันที ซึ่ง Watchful waiting และ Active surveillance มีความหมายใกล้เคียงกัน แต่มีความแตกต่างกันคือ
- การเฝ้าระวังเชิงรับ (Watchful waiting) เป็นการเฝ้าติดตามผู้ป่วยที่เป็นโรคมะเร็งต่อมลูกหมากอย่างใกล้ชิดไปเรื่อย ๆ จนกว่าผู้ป่วยจะแสดงอาการออกมา จึงเริ่มให้การรักษาแบบประคับประคองด้วยการรักษาด้วยฮอร์โมนบำบัด ซึ่งการเฝ้าติดตามเชิงรับนี้จะค่อนข้างเหมาะกับผู้ป่วยที่คาดว่าจะมีชีวิตอยู่ได้อีกไม่เกิน 10 ซึ่งเป็นโรคมะเร็งต่อมลูกหมากในระยะเริ่มต้น
- การเฝ้าระวังเชิงรุก (Active surveillance) เป็นการเฝ้าติดตามผู้ป่วยที่เป็นโรคมะเร็งต่อมลูกหมากระยะแรกอย่างใกล้ชิดไปเรื่อย ๆ จนกว่าจะตรวจพบลักษณะของมะเร็งที่บ่งชี้ว่าจะรุนแรงมากขึ้นหรือดำเนินโรคเร็วขึ้น จึงเริ่มให้การรักษาเพื่อให้โรคหายขาด ซึ่งการเฝ้าระวังเชิงรุกนี้จะค่อนข้างเหมาะกับผู้ป่วยที่เป็นมะเร็งต่อมลูกหมากในระยะแรก และเซลล์มะเร็งต่อมลูกหมากมีความรุนแรงน้อย โดยแพทย์จะนัดมาตรวจคลำต่อมลูกหมาก (DRE) ร่วมกับการตรวจหาสารบ่งชี้มะเร็ง (PSA) ในเลือด 3-4 ครั้งต่อปี และนัดตัดชิ้นเนื้อต่อมลูกหมากออกมาตรวจทุก 1-2 ปี
- การผ่าตัดต่อมลูกหมากทั้งหมด (Radical prostatectomy) เป็นตัวเลือกในการรักษามะเร็งที่คาดว่าจะแพร่กระจายออกนอกต่อมลูกหมาก โดยวิธีหลักคือ การผ่าเอาต่อมลูกหมากทั้งหมดออกไป รวมถึงเนื้อเยื่อบริเวณรอบ ๆ และต่อมน้ำเหลืองบางส่วนออก การรักษาด้วยวิธีนี้แพทย์จะหวังผลให้โรคหายขาดถ้าระยะของโรคยังอยู่ในระยะแรก และสามารถใช้เป็นการรักษาร่วมกับการฉายรังสีและการให้ฮอร์โมนได้ในรายที่มะเร็งมีการแพร่กระจายออกนอกต่อมลูกหมาก แต่ยังไม่แพร่กระจายไปที่ต่อมน้ำเหลืองและอวัยวะอื่น ๆ แพทย์มักใช้วิธีนี้กับผู้ป่วยที่ยังมีสุขภาพโดยรวมแข็งแรง มีอายุต่ำกว่า 65 ปี หรือคาดว่าจะมีชีวิตอยู่ได้นานเกิน 10 ปี และก้อนมะเร็งยังจำกัดอยู่เฉพาะที่ภายในต่อมลูกหมากเท่านั้น ยังไม่แพร่กระจายไปที่ต่อมน้ำเหลืองและอวัยวะอื่น ๆ โดยการผ่าตัดจะแบ่งออกได้เป็น 3 วิธี คือ
- การผ่าตัดแบบเปิดหน้าท้อง (Open radical prostatectomy – ORP) เป็นการผ่าตัดแบบเดิมที่มีการใช้มานานแล้ว สามารถผ่าตัดเลาะต่อมน้ำเหลืองออกได้ง่ายกว่า และแพทย์ส่วนใหญ่มักมีความชำนาญอยู่แล้ว แต่จะมีข้อเสียคือ ผู้ป่วยจะเจ็บตัวมากกว่า ฟื้นตัวได้ช้า และมีแผลใหญ่ไม่ค่อยสวย
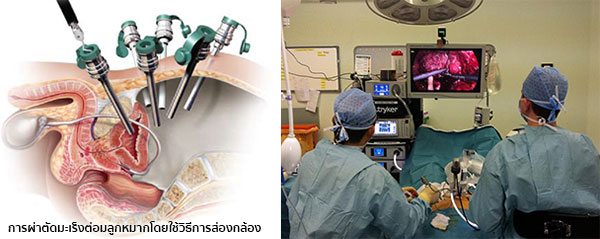
- การผ่าตัดโดยใช้วิธีการส่องกล้อง (Laparoscopic radical prostatectomy – LRP) เป็นการผ่าตัดที่พัฒนามาจากการผ่าตัดแบบเปิดหน้าท้องแบบเดิม ซึ่งแพทย์จะสอดกล้องขนาดเล็กและเครื่องมือต่าง ๆ ผ่านแผลผ่าตัดขนาดเล็กห้าจุดบริเวณใต้สะดือ แล้วทำการผ่าตัดผ่านจอมอนิเตอร์ ทำให้ผู้ป่วยเจ็บตัวน้อยลง ฟื้นตัวได้เร็วขึ้น มีผลข้างเคียงน้อยกว่า แผลเล็กดูสวยงามกว่า และให้ผลการรักษาที่ดีกว่าการผ่าตัดใหญ่แบบเปิดหน้าท้อง แต่การผ่าตัดด้วยวิธีนี้จำเป็นต้องอาศัยแพทย์ที่มีความชำนาญจริง ๆ ค่าผ่าตัดค่อนข้างมีราคาแพง (แต่ไม่แพงเท่าการผ่าตัดโดยใช้หุ่นยนต์ช่วยผ่าตัด) และผ่าตัดเลาะต่อมน้ำเหลืองยากกว่า

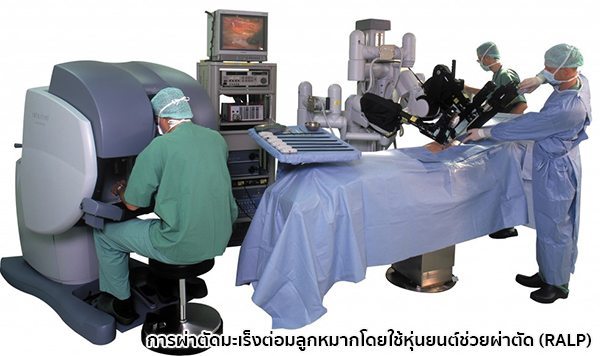
IMAGE SOURCE : www.roboticoncology.com, www.portphillipurology.com.au - การผ่าตัดโดยใช้หุ่นยนต์ช่วยผ่าตัด (Robotic-assisted laparoscopic prostatectomy – RALP) เป็นการผ่าตัดโดยใช้แขนกลหุ่นยนต์ที่ควบคุมโดยแพทย์ ซึ่งไม่เพียงแต่จะช่วยให้ผู้ป่วยเจ็บตัวน้อยลงและฟื้นตัวได้เร็วขึ้นเช่นเดียวกับการผ่าตัดโดยวิธีการส่องกล้องเท่านั้น แต่ยังช่วยเพิ่มโอกาสที่ผู้ป่วยจะสามารถควบคุมการกลั้นปัสสาวะและคงความสามารถในการแข็งตัวของอวัยวะเพศได้ด้วย อย่างไรก็ตาม ประโยชน์ของการผ่าตัดโดยใช้หุ่นยนต์นี้ก็ยังต้องขึ้นอยู่กับผู้ป่วยแต่ละรายซึ่งจะต้องได้รับการพิจารณาเป็นราย ๆ ว่ามีความเหมาะเพียงใดในการรักษาด้วยวิธีนี้

IMAGE SOURCE : laser-prostate-robot.co.uk
- การใช้รังสีรักษา (Radiotherapy) เป็นการรักษาโดยการใช้รังสีพลังงานสูงเพื่อทำลายหรือยับยั้งการเจริญเติบโตของเซลล์มะเร็งโดยตรง ถือเป็นอีกทางเลือกหนึ่งในการรักษาโรคมะเร็งต่อมลูกหมากระยะแรกที่ให้ผลดีเทียบเท่ากับการผ่าตัด (แถมยังช่วยลดการลุกลามของมะเร็งและบรรเทาอาการต่าง ๆ ได้ด้วย) และสามารถใช้ร่วมกับการผ่าตัดหรือการรักษาด้วยฮอร์โมนในผู้ป่วยระยะที่มีการแพร่กระจายเฉพาะที่ได้ การรักษาด้วยวิธีนี้จะเหมาะกับผู้ป่วยที่มะเร็งยังจำกัดอยู่เฉพาะที่ต่อมลูกหมาก แต่เป็นผู้ป่วยที่มีอายุมาก หรือมีสุขภาพทรุดโทรม หรือปฏิเสธการผ่าตัด หรือเป็นผู้ป่วยที่มะเร็งเริ่มลุกลามออกไปที่บริเวณรอบ ๆ ต่อมลูกหมาก ซึ่งในปัจจุบันการรักษาด้วยการใช้รังสีรักษาสามารถทำได้ 3 วิธี (ขึ้นอยู่กับว่าผู้ป่วยเป็นมะเร็งต่อมลูกหมากชนิดความเสี่ยงต่ำ ปานกลาง หรือสูง) คือ
- การฝังแร่ภายในร่างกาย (Internal radiation therapy) เป็นการฝังแร่กัมมันตภาพรังสีเข้าไปในบริเวณต่อมลูกหมาก โดยขนาดของแร่และปริมาณรังสีในแต่ละตำแหน่งของต่อมลูกหมากจะถูกคำนวณเอาไว้ล่วงหน้าตั้งแต่ก่อนการทำและภายหลังการฝังแร่ต่อมลูกหมากจะได้รับรังสีจากแร่ที่ฝังไว้ตลอดเวลา ซึ่งข้อดีของวิธีนี้คือ ต่อมลูกหมากจะได้ปริมาณรังสีในขนาดสูงและมีผลต่อวัยวะข้างเคียงน้อย
- การฉายรังสีจากภายนอกร่างกาย (External radiation therapy) ปัจจุบันได้รับความนิยมลดลง เนื่องจากมีผลข้างเคียงต่ออวัยวะข้างเคียงสูง
- การฉายรังสีแบบปรับความเข้ม (Intensity modurated radiation therapy – IMRT) เป็นเทคนิคการฉายรังสีจากภายนอกแบบ 3 มิติ ซึ่งมีความแม่นยำและครอบคลุมต่อบริเวณต่อมลูกหมากได้มาก อวัยวะข้างเคียงได้รับรังสีในปริมาณน้อย ทำให้สามารถควบคุมมะเร็งได้ดีขึ้น และมีผลข้างเคียงน้อยกว่าการฉายรังสีจากภายนอก
- การรักษาด้วยฮอร์โมนบำบัด (Hormonal therapy) เป็นการรักษาเพื่อยับยั้งการผลิตฮอร์โมนเทสโทสเทอโรนของร่างกายให้ลดลง ซึ่งจะมีผลทำให้มะเร็งหยุดการเจริญเติบโตและฝ่อเล็กลง การรักษาด้วยวิธีนี้จะเหมาะสำหรับผู้ป่วยในระยะแพร่กระจาย หรือผู้ป่วยอายุน้อยที่เป็นมะเร็งชนิดร้ายแรง หรือผู้ป่วยที่ไม่สามารถรักษาได้ด้วยการผ่าตัดต่อมลูกหมากหรือการใช้รังสีรักษา แต่บางครั้งแพทย์ก็อาจนำไปใช้กับผู้ป่วยหลังผ่าตัดหรือในผู้ป่วยก่อนหรือหลังการใช้รังสีรักษาเพื่อเพิ่มประสิทธิผลในการรักษา ซึ่งการรักษาด้วยฮอร์โมนบำบัดจะมีอยู่ด้วยกันหลายวิธี ได้แก่
- การผ่าตัดอัณฑะออกทั้ง 2 ข้าง (Bilateral orchidectomy) เพื่อไม่ให้มีการสร้างฮอร์โมนเพศชาย (เทสโทสเทอโรน) เป็นหัตถการที่ทำไม่ยาก มีผลแทรกซ้อนน้อย ใช้เวลาพักรักษาตัวไม่นาน สามารถช่วยลดระดับฮอร์โมนเพศชายได้อย่างรวดเร็ว และมีราคาถูกกว่าการรักษาลดฮอร์โมนเพศชายด้วยวิธีอื่น
- การให้ยาต้านฮอร์โมนเพศชายชนิดเม็ด (Antiandrogen) ที่ต้องรับประทานต่อเนื่องติดต่อกันทุกวัน วันละ 3 ครั้ง หลังอาหาร เช่น ฟลูทาไมด์ (Flutamide), ไบคาลูทาไมด์ (Bicalutamide), เอนซาลูทาไมด์ (Enzalutamide), ไนลูทาไมด์ (Nilutamide) เป็นต้น
- การฉีดยากลุ่ม Luteinizing hormone-releasing hormone (LHRH) agonists ทุก ๆ 1-3 เดือน เพื่อทำให้อัณฑะไม่สามารถสร้างฮอร์โมนเทสโทสเทอโรนได้ เช่น ลิวโพรรีลิน (Leuprorelin), โกเซอรีลิน (Goserelin), บูเซอรีลิน (Buserelin) เป็นต้น
- การให้ยาที่ป้องกันต่อมหมวกไตไม่ให้สร้างฮอร์โมนแอนโดรเจน เช่น ยาคีโตโคนาโซล (Ketoconazole) ซึ่งเดิมเป็นยาที่ใช้รักษาโรคติดเชื้อรา แต่อาศัยผลข้างเคียงของยาในแง่ที่ทำให้ระดับของฮอร์โมนเทสโทสเทอโรนลดลง และยาอะมิโนกลูเทติมายด์ (Aminoglutethimide) ที่จัดอยู่ในกลุ่ม Aromatase inhibitor แต่สามารถยับยั้งเอนไซม์ตัวอื่นได้ด้วย ในปัจจุบันจึงไม่นิยมใช้แล้ว เนื่องจากมียาใหม่ ๆ ที่มีประสิทธิภาพในการรักษาอย่างเฉพาะเจาะจงมากกว่า
- การให้ยาฮอร์โมนเพศหญิงหรือเอสโตรเจน (Estrogen) ซึ่งการให้ยานี้ในระดับที่สูงพอจะสามารถกำจัดฮอร์โมนเพศชายได้
- การให้ยาเคมีบำบัด (Chemotherapy) เป็นการใช้ยาเพื่อฆ่าเซลล์มะเร็งที่เติบโตขึ้นอย่างรวดเร็ว โดยการให้ยาอาจฉีดเข้าทางเส้นเลือดดำที่แขนหรือให้รับประทานยาก็ได้ แพทย์มักนำมาใช้กับมะเร็งต่อมลูกหมากที่แพร่กระจายไปยังบริเวณอื่นของร่างกายและไม่ตอบสนองต่อการรักษาด้วยการให้ยาฮอร์โมนบำบัด แต่การให้ยาเคมีบำบัดไม่อาจช่วยรักษาโรคให้หายได้ แต่จะช่วยควบคุมการเกิดมะเร็งและอาการของมะเร็ง ในปัจจุบันยาเคมีบำบัดให้ผลการรักษาที่ดีขึ้น และในขณะเดียวกัน แพทย์ก็มีวิธีบรรเทาอาการไม่พึงประสงค์ซึ่งเป็นผลข้างเคียงจากยาให้ลดน้อยลงได้
- การรักษาด้วยชีวบำบัด (Biologic therapy) เป็นการรักษาด้วยการใช้ระบบภูมิคุ้มกันของร่างกายเพื่อต่อสู้กับเซลล์มะเร็ง โดยจะนำเอาเซลล์ระบบภูมิคุ้มกันของผู้ป่วยไปทำพันธุกรรมวิศวกรรมในห้องปฏิบัติการให้สามารถต่อสู้กับเซลล์มะเร็งได้ จากนั้นจึงฉีดกลับเข้าสู่ร่างกายผ่านทางเส้นเลือดดำอีกครั้ง แต่ในปัจจุบันประเทศไทยยังไม่มีการนำวิธีนี้มาใช้
- การผ่าตัดด้วยความเย็น (Cryosurgery) เป็นการรักษาแบบใหม่ด้วยการใช้เข็มเล็ก ๆ สอดเข้าไปในต่อมลูกหมากทางผนังทวารหนัก แล้วฉีดสาร Liquid nitrogen เพื่อทำการแช่แข็งมะเร็งต่อมลูกหมาก การรักษาด้วยวิธีนี้แพทย์เชื่อว่าจะช่วยลดอันตรายต่อเนื้อเยื่อปกติใกล้เคียงได้ และอาจนำมาใช้ในกรณีที่ผู้ป่วยไม่เหมาะกับการผ่าตัด หรือใช้เป็นทางเลือกรองเมื่อการใช้รังสีรักษาไม่ได้ผล ทั้งนี้ยังไม่สามารถยืนยันถึงผลการรักษาในระยะยาวได้ และยังไม่มีหลักฐานสนับสนุนเพียงพอว่าได้ประสิทธิภาพ ผลการรักษา และความปลอดภัยเทียบเท่าการรักษามาตรฐานในปัจจุบัน
- การรักษาด้วยรังสีอนุภาคโปรตอน (Proton beam radiation therapy) เป็นการรักษาใหม่ที่กำลังได้รับความสนใจอย่างมากในการรักษามะเร็งต่อมลูกหมาก เนื่องจากการกระจายปริมาณรังสีของอนุภาคโปรตอนจะเพิ่มอัตราการได้รับรังสีของต่อมลูกหมาก แต่จะลดปริมาณรังสีของอวัยวะข้างเคียงได้ ดังนั้นจึงช่วยลดภาวะแทรกซ้อนจากการรักษาได้ โดยที่ต่อมลูกหมากยังคงได้รับรังสีในปริมาณสูง อย่างไรก็ตามยังไม่มีการศึกษาแบ่งกลุ่มเปรียบเทียบผลการรักษาและภาวะแทรกซ้อนจากการรักษาฉายรังสีแบบเดิม
- การตรวจติดตามหลังการรักษา ภายหลังการรักษาไม่ว่าจะด้วยวิธีใด แพทย์จะติดตามตรวจผู้ป่วยเป็นระยะ ๆ (ช่วงเวลาและระยะเวลาในการตรวจติดตามการรักษายังไม่ชัดเจนนัก) ซึ่งโดยทั่วไปมักจะเป็นการซักประวัติและตรวจร่างกายเพื่อหาอาการที่บ่งบอกถึงการกลับมาของโรค รวมถึงผลข้างเคียงที่อาจเกิดจากการรักษา และที่สำคัญที่สุดคือการตรวจระดับสารบ่งชี้มะเร็ง (PSA) เป็นระยะ ๆ ถ้าอยู่ในเกณฑ์ปกติแสดงว่าโรคสงบหรือทุเลาลง แต่ถ้ามีค่าสูงขึ้นก็แสดงว่าโรคอาจกำเริบขึ้นอีก
การรักษามะเร็งต่อมลูกหมากตามระยะของโรค
- มะเร็งต่อมลูกหมากระยะที่ 1 การรักษาหลักจะมีอยู่ด้วยกัน 2 วิธี คือ การผ่าตัดต่อมลูกหมาก และการใช้รังสีรักษา (ทุกวิธีให้ผลควบคุมโรคได้พอ ๆ กัน แต่ต่างกันที่ผลข้างเคียง) ส่วนในผู้ป่วยที่ตรวจพบโรคได้โดยบังเอิญโดยที่ผู้ป่วยยังไม่มีอาการแสดง เป็นผู้สูงอายุ และอยู่ในกลุ่มโรคที่มีความรุนแรงต่ำ (เซลล์มะเร็งเป็นชนิดแบ่งตัวช้า และ/หรือค่าสารบ่งชี้มะเร็งอยู่ในเกณฑ์ใกล้เคียงปกติ) แพทย์อาจใช้วิธีการเฝ้าระวังและตรวจติดตามเป็นระยะ ๆ โดยยังไม่ให้การรักษาใด ๆ แล้วรอจนกว่าเซลล์มะเร็งจะลุกลามมากขึ้นจึงค่อยเริ่มการรักษา ซึ่งอาจเป็นการผ่าตัดต่อมลูกหมากหรือการใช้รังสีรักษา (เพราะผู้ป่วยกลุ่มนี้มักมีชีวิตที่เป็นปกติสุขได้เป็นเวลานาน เนื่องจากมะเร็งมีการลุกลามช้า ไม่คุ้มกับความเสี่ยงและผลข้างเคียงจากการรักษา เช่น กลั้นปัสสาวะไม่ได้ หย่อนสมรรถภาพทางเพศ)
- ในผู้ป่วยที่มีสุขภาพทรุดโทรมหรือมีโรคประจำตัวร้ายแรง เช่น โรคหัวใจ หรือคาดว่าจะมีชีวิตอยู่ได้ไม่นานถึง 10 ปี หรือเป็นผู้ป่วยที่มีอายุมากแล้วและเป็นอุปสรรคต่อการผ่าตัดและการใช้รังสีรักษา แพทย์ก็อาจไม่ให้การรักษาใด ๆ และเฝ้าติดตามดูการเปลี่ยนแปลงของโรคในทำนองเดียวกัน
- มะเร็งต่อมลูกหมากระยะที่ 2-3 การรักษาอาจเป็นการผ่าตัดร่วมกับการฉายรังสี และการรักษาด้วยฮอร์โมนบำบัด
- มะเร็งต่อมลูกหมากระยะที่ 4 การรักษาอาจเป็นการให้ยาฮอร์โมน การผ่าตัดอัณฑะเพื่อลดฮอร์โมนเทสโทสเทอโรน ซึ่งเป็นตัวกระตุ้นการเจริญเติบโตของเซลล์มะเร็ง การฉายรังสีรักษา และการให้ยาเคมีบำบัด ซึ่งการรักษาอาจใช้เพียงวิธีการเดียวหรือหลายวิธีร่วมกัน ทั้งนี้ขึ้นอยู่กับอาการ อายุ สุขภาพของผู้ป่วย การแพร่กระจายของโรค ดุลยพินิจของแพทย์ และความประสงค์ของผู้ป่วยและครอบครัว
การดูแลตนเองเมื่อเป็นมะเร็งต่อมลูกหมาก
สิ่งสำคัญที่สุดคือ การรีบไปพบแพทย์เมื่อมีอาการผิดปกติดังกล่าวเกิดขึ้นเพื่อรับการวินิจฉัยและรักษาโรคตั้งแต่เนิ่น ๆ และเมื่อได้รับการวินิจฉัยว่าเป็นโรคมะเร็งต่อมลูกหมากแล้ว ควรติดตามการรักษากับแพทย์ผู้เชี่ยวชาญอย่างต่อเนื่อง (มักเป็นศัลยแพทย์ทางเดินปัสสาวะและแพทย์โรคมะเร็ง) เนื่องจากมะเร็งต่อมลูกหมากมักลุกลามช้าและการบำบัดรักษามักสามารถควบคุมโรคได้ค่อนข้างดี ซึ่งจะทำให้ผู้ป่วยมีชีวิตยืนยาวได้ ผู้ป่วยจึงควรดำเนินกิจวัตรประจำวันให้เป็นปกติ และควรดูแลสุขภาพของตนเองโดยปฏิบัติตามคำแนะนำต่อไปนี้
- กินอาหารที่มีประโยชน์ให้ครบ 5 หมู่ โดยเน้นผักและผลไม้มาก ๆ กินโปรตีนจากปลา ถั่วเหลือง และเต้าหู้ (ลดเนื้อแดง ไขมัน และน้ำตาล)
- ออกกำลังกายตามควรแก่สุขภาพอย่างน้อยสัปดาห์ละ 5 วัน
- นอนหลับพักผ่อนให้เพียงพอ
- ผ่อนคลายความเครียดด้วยการทำงานอดิเรกที่ชอบ (เช่น การอ่านหนังสือ วาดภาพ ปลูกต้นไม้ เล่นดนตรี ร้องเพลง เต้นรำ ทำงานจิตอาสาหรือสาธารณกุศล) เจริญสติและสมาธิ พูดคุยปรับทุกข์กับญาติมิตร เข้าสมาคมสังสรรค์กับผู้คนต่าง ๆ หรือหากมีโอกาสก็ควรเข้าร่วมกิจกรรมกับกลุ่มมิตรภาพบำบัดโรคมะเร็ง
- เนื่องจากการดูแลตนเองจะเหมือนกับโรคมะเร็งอื่น ๆ ซึ่งจะขอกล่าวถึงต่อไปอย่างละเอียดในเรื่อง การดูแลตนเองเมื่อป่วยเป็นโรคมะเร็ง, การดูแลผู้ป่วยที่เป็นโรคมะเร็ง, การดูแลตนเองและการดูแลผู้ป่วยเคมีบำบัด
ผลการรักษามะเร็งต่อมลูกหมาก
โรคมะเร็งต่อมลูกหมากเป็นโรคที่มีความรุนแรงปานกลางและสามารถรักษาให้หายได้ ผลการรักษามักได้ผลดีและผู้ป่วยสามารถมีชีวิตอยู่ได้นาน เนื่องจากมะเร็งต่อมลูกหมากส่วนใหญ่เป็นมะเร็งที่มีการเจริญหรือลุกลามช้า แต่ทั้งนี้ผลการรักษาก็ขึ้นอยู่กับระยะของโรค ปริมาณของสารบ่งชี้มะเร็ง (PSA) การแบ่งตัวของเซลล์มะเร็ง (เซลล์มะเร็งชนิดที่มีการแบ่งตัวสูง โรคจะยิ่งรุนแรง) รวมถึงอายุและสุขภาพโดยรวมของผู้ป่วยด้วย (มะเร็งต่อมลูกหมากสามารถรักษาให้หายได้ในรายที่มะเร็งยังไม่แพร่กระจายไปยังอวัยวะอื่น แต่ยากที่จะรักษาให้หายในรายที่โรคลุกลามไปมากแล้ว ส่วนในรายที่มีการแพร่กระจายของเซลล์มะเร็งไปยังอวัยวะอื่น ๆ ที่ไม่ติดต่อกับต่อมลูกหมากจะไม่สามารถรักษาให้หายขาดได้) โดยทั่วไปอัตราการรอดชีวิตที่ 5 ปี ในโรคมะเร็งต่อมลูกหมากระยะที่ 1 คือ ประมาณ 80-90%, ระยะที่ 2 ประมาณ 60-70%, ระยะที่ 3 ประมาณ 50% และระยะที่ 4 อัตรารอดชีวิตที่ 2 ปี คือ ประมาณ 20-50% ทั้งนี้ขึ้นอยู่กับจำนวน ตำแหน่งอวัยวะที่โรคแพร่กระจาย (ถ้าแพร่กระจายเข้าสู่สมอง ไขสันหลัง และปอด จะมีความรุนแรงกว่าแพร่กระจายเข้าสู่กระดูก) อายุ และสุขภาพโดยรวมของผู้ป่วยด้วย
ผลข้างเคียงจากการรักษามะเร็งต่อมลูกหมาก
ผลข้างเคียงจากการรักษาในแต่ละวิธีจะแตกต่างกันไป และผลข้างเคียงจะสูงขึ้นเมื่อใช้หลาย ๆ วิธีรักษาร่วมกัน และ/หรือเมื่อผู้ป่วยเป็นผู้สูงอายุ สูบบุหรี่ ดื่มแอลกอฮอล์ และมีโรคเรื้อรังประจำตัว (เช่น โรคเบาหวาน โรคความดันโลหิตสูง โรคไขมันในเลือดสูง โรคภูมิต้านตนเอง)
- การผ่าตัดต่อมลูกหมาก มักเป็นผลข้างเคียงเฉียบพลันที่เกิดขึ้นภายหลังการผ่าตัด หรือภายใน 3-6 เดือนหลังการผ่าตัด เช่น แผลผ่าตัดติดเชื้อ การเสียเลือดจากการผ่าตัด การมีปัญหาเรื่องการปัสสาวะ (เช่น กลั้นปัสสาวะไม่อยู่หรือกลั้นไม่ได้เลยประมาณ 2-5% และปัสสาวะเล็ดในขณะที่ไอหรือจามประมาณ 5-10%) และในระยะยาวคือ การหย่อนสมรรถภาพทางเพศหรือความรู้สึกทางเพศลดลง (มีโอกาสเกิดภาวะอวัยวะเพศไม่แข็งตัวตามมาประมาณ 80-90%)
- รังสีรักษา ผลข้างเคียงที่อาจพบได้ คือ อาการเจ็บหรือระคายเคืองที่ทวารหนัก ท้องเสีย เหนื่อยล้า กระเพาะปัสสาวะอักเสบ และ/หรือลำไส้อักเสบ ปัสสาวะบ่อย ปัสสาวะแล้วเจ็บ หรือมีเลือดออกในปัสสาวะ และขนที่อวัยวะเพศร่วง ส่วนผลข้างเคียงในระยะยาวอาจทำให้ความรู้สึกทางเพศลดลง อวัยวะเพศไม่แข็งตัว ปัสสาวะขัด หรือมีปัญหาเกี่ยวกับทางทวารหนัก ได้แก่ ท้องเสีย มีเลือดออก หรือระคายเคืองที่ทวารหนัก นอกจากนี้ การรักษาด้วยวิธีนี้จะมีโอกาส 1 ใน 3 ที่ผู้ป่วยจะกลับมาเป็นซ้ำได้อีกครั้ง ซึ่งแพทย์จะเลือกใช้การใช้ยาในการควบคุมมะเร็งต่อไป แต่จะไม่ใช้วิธีการผ่าตัด (เนื่องจากมีความเสี่ยงต่อภาวะแทรกซ้อนได้สูงในผู้ป่วยที่เคยได้รับรังสีรักษามาก่อน)
- ฮอร์โมนบำบัด ผู้ป่วยอาจมีอาการแสดงของการขาดฮอร์โมนเพศชาย เช่น ความต้องการทางเพศและการแข็งตัวของอวัยวะเพศลดลง เสียงลดความห้าวลง ไม่มีหนวด มีไขมันจับตามเนื้อเยื่อต่าง ๆ น้ำหนักตัวเพิ่มขึ้น เต้านมโตขึ้นและนิ่มลง ความหนาแน่นของมวลกระดูกและมวลกล้ามเนื้อลดลง เกิดอาการร้อนวูบวาบตามตัวคล้ายหญิงวัยหมดประจำเดือน หรือมีผลต่ออารมณ์ทำให้หงุดหงิดได้ง่าย และหากใช้นาน ๆ อาจทำให้เกิดโรคหัวใจได้
- ยาเคมีบำบัด เป็นผลข้างเคียงระยะเฉียบพลันที่เกิดขึ้นในระหว่างการรักษา คือ อาการคลื่นไส้ อาเจียน ผมร่วง ไม่อยากอาหาร มีเลือดออกง่ายจากภาวะเกล็ดเลือดต่ำ เกิดการติดเชื้อรุนแรงได้ง่ายจากภาวะเม็ดเลือดขาวต่ำ เป็นต้น แต่ผลข้างเคียงเหล่านี้อาจควบคุมได้บ้างด้วยการใช้ยาอื่น ๆ ป้องกัน
- การผ่าตัดด้วยความเย็น ผลข้างเคียงภายหลังการรักษาที่อาจพบได้ คือ การอุดกั้นทางเดินปัสสาวะส่วนปลาย กลั้นปัสสาวะไม่อยู่ เสื่อมสมรรถภาพทางเพศ (47-100%) เกิดแผลต่อลำไส้ตรง
การตรวจคัดกรองมะเร็งต่อมลูกหมาก
ในปัจจุบันยังไม่แนะนำให้ทำการตรวจคัดกรองมะเร็งต่อมลูกหมากในคนทั่วไปที่ยังไม่มีอาการ เช่น การใช้นิ้วตรวจทางทวารหนัก (DRE) การตรวจหาสารบ่งชี้มะเร็ง (PSA) ในเลือด เพราะยังไม่มีหลักฐานสนับสนุนว่ามีประโยชน์ (แม้การตรวจจะช่วยให้พบโรคมะเร็งต่อมลูกหมากได้มากกว่าในผู้ที่ไม่ตรวจ แต่ก็ไม่ได้ช่วยลดอัตราการเสียชีวิตจากโรคมะเร็งต่อมลูกหมากได้) เนื่องจากผู้ป่วยมะเร็งต่อมลูกหมากที่ยังไม่มีอาการแสดงมักจะเป็นมะเร็งชนิดลุกลามช้า ไม่แพร่กระจายออกนอกต่อมลูกหมาก และสามารถมีชีวิตที่เป็นปกติเป็นเวลายาวนาน
นอกจากนี้ การตรวจคัดกรองโรคมะเร็งต่อมลูกหมากด้วยการตรวจหาสารบ่งชี้มะเร็งในเลือดก็ยังขาดความแม่นยำ เพราะมีโอกาสพบผลบวกลวงได้ค่อนข้างสูง (ตรวจพบระดับของสารพีเอสเอขึ้นสูงซึ่งเกิดจากสาเหตุอื่นที่ไม่ร้ายแรง ไม่ใช่เกิดจากมะเร็ง) ซึ่งอาจนำไปสู่การตรวจวินิจฉัยและการรักษาที่ไม่จำเป็นและเสี่ยงต่อการเกิดภาวะแทรกซ้อนต่าง ๆ ตามมาได้ และบางครั้งการตรวจก็อาจให้ผลลบลวงได้ด้วย ซึ่งอาจจะทำให้ผู้ป่วยได้รับการรักษาที่ล่าช้า
ส่วนในผู้ที่มีความเสี่ยงสูง เช่น ผู้ชายที่มีอายุตั้งแต่ 50 ปีขึ้นไปที่มีประวัติคนในครอบครัวเป็นโรคนี้ (โดยเฉพาะญาติสายตรง) ควรปรึกษาแพทย์เพื่อพิจารณาถึงผลดีและผลเสียของการตรวจคัดกรองดังกล่าว และให้อยู่ในการตัดสินใจของผู้ป่วย (หลังการตรวจหากพบว่าปกติ การนัดตรวจครั้งต่อไปจะขึ้นอยู่กับระดับของ PSA ถ้าระดับ PSA น้อยกว่า 2.5 ng/ml ให้ตรวจทุก 2 ปี แต่ถ้าเท่ากับหรือมากกว่า 2.5 ng/ml ให้ตรวจคัดกรองทุกปี)
การป้องกันมะเร็งต่อมลูกหมาก
แม้มะเร็งต่อมลูกหมากจะป้องกันได้ยาก แต่การปฏิบัติตัวตามแนวทางต่อไปนี้ อาจช่วยลดความเสี่ยงของการเกิดโรคและชะลอการลุกลามของโรคได้ ได้แก่
- รับประทานอาหารที่มีประโยชน์ให้ครบ 5 หมู่ ในปริมาณที่เหมาะสม ที่ไม่ทำให้เกิดโรคอ้วนและน้ำหนักตัวเกิน โดยจำกัดการบริโภคแป้ง น้ำตาล เนื้อแดง อาหารที่มีไขมันมาก และเพิ่มการบริโภคผักและผลไม้ให้ได้อย่างน้อยวันละ 5 หน่วย (โดยเฉพาะผักและผลไม้ที่มีสีเข้ม เช่น เขียว ส้ม แดง), ธัญพืช (เช่น ข้าวกล้อง ข้าวโอ๊ต ข้าวสาลี), เต้าหู้ และถั่วต่าง ๆ
- รับประทานถั่วเหลืองและผลิตภัณฑ์จากถั่วเหลือง เพราะมีการวิจัยพบว่า การรับประทานอาหารที่ทำจากถั่วเหลืองจะช่วยลดอัตราการเกิดโรคมะเร็งต่อมลูกหมากได้
- รับประทานผลไม้ที่มีสารไลโคพีน (Lycopene) ซึ่งเป็นสารต้านอนุมูลอิสระ เช่น มะเขือเทศที่ปรุงสุก แตงโม ฝรั่งไส้ชมพู และมะละกอสุกให้มาก ๆ
- รับประทานอาหารที่มีซีลีเนียม (Silenium) เช่น ปลา อาหารทะเล ไก่ ธัญพืช ถั่วต่าง ๆ เพราะมีการวิจัยพบว่า สารนี้สามารถช่วยลดอัตราการเสียชีวิตจากมะเร็งต่อมลูกหมากได้
- รับประทานวิตามินอี (Vitamin E) เพราะการรับประทานวิตามินอีเป็นประจำสามารถช่วยชะลออัตราการเกิดมะเร็งต่อมลูกหมากและลดอัตราการเสียชีวิตจากโรคนี้ได้
- ควบคุมน้ำหนักตัวให้อยู่ในเกณฑ์ปกติ เนื่องจากมะเร็งชนิดนี้จะพบได้มากในคนอ้วน
- งดการสูบบุหรี่และการดื่มสุรา
- หมั่นออกกำลังกายเป็นประจำตามควรแก่สุขภาพให้บ่อยครั้ง การออกกำลังกายมีผลต่อสุขภาพทั้งทางร่างกายและจิตใจ อีกทั้งยังช่วยควบคุมน้ำหนักตัวได้ด้วย นอกจากนี้ยังมีบางงานวิจัยที่ระบุว่า ผู้ที่ไม่ออกกำลังกายนั้นจะมีระดับของ PSA สูงกว่าผู้ที่ออกกำลังกายที่จะมีโอกาสเสี่ยงต่อมะเร็งต่อมลูกหมากน้อยกว่า
- ตรวจคัดกรองมะเร็งต่อมลูกหมากในผู้ที่มีความเสี่ยงสูง หรือพูดคุยปรึกษากับแพทย์ถึงภาวะเสี่ยงต่อมะเร็งต่อมลูกหมากของตนเอง
เรื่องที่เกี่ยวข้อง
เอกสารอ้างอิง
- หนังสือตำราการตรวจรักษาโรคทั่วไป 2. “มะเร็งต่อมลูกหมาก (Prostate cancer)”. (นพ.สุรเกียรติ อาชานานุภาพ). หน้า 1172-1173.
- National Cancer Institute. “Prostate cancer”. [ออนไลน์]. เข้าถึงได้จาก : www.cancer.gov. [12 เม.ย. 2017].
- สาขารังสีรักษาและมะเร็งวิทยา ฝ่ายรังสีวิทยา โรงพยาบาลจุฬาลงกรณ์. “มะเร็งต่อมลูกหมาก”. [ออนไลน์]. เข้าถึงได้จาก : www.chulacancer.net. [13 เม.ย. 2017].
- สาขาศัลยศาสตร์ยูโรวิทยา ภาควิชาศัลยศาสตร์ คณะแพทยศาสตร์ศิริราชพยาบาล มหาวิทยาลัยมหิดล. “มะเร็งต่อมลูกหมาก”. [ออนไลน์]. เข้าถึงได้จาก : www.si.mahidol.ac.th. [14 เม.ย. 2017].
- หาหมอดอทคอม. “มะเร็งต่อมลูกหมาก (Prostate cancer)”. (ศ.เกียรติคุณ พญ.พวงทอง ไกรพิบูลย์). [ออนไลน์]. เข้าถึงได้จาก : haamor.com. [15 เม.ย. 2017].
- Siamhealth. “มะเร็งต่อมลูกหมาก Prostate cancer”. [ออนไลน์]. เข้าถึงได้จาก : www.siamhealth.net. [16 เม.ย. 2017].
- หน่วยศัลยศาสตร์ระบบทางเดินปัสสาวะ ภาควิชาศัลยศาสตร์ คณะแพทยศาสตร์ จุฬาลงกรณ์มหาวิทยาลัย. “การรักษามะเร็งต่อมลูกหมาก”. (นพ.จุลินทร์ โอภานุรักษ์, นพ.ชนธีร์ บุณยะรัตเวช, นพ.กมล ภานุมาตรัศมี). [ออนไลน์]. เข้าถึงได้จาก : www.facebook.com/หน่วยสุขศึกษา-รพจุฬาลงกรณ์/. [18 เม.ย. 2017].
- โรงพยาบาลวัฒโนสถ. “โรคมะเร็งต่อมลูกหมาก ปัสสาวะขัด”. (นพ.ชนวัธน์ เทศะวิบุล). [ออนไลน์]. เข้าถึงได้จาก : www.bangkokhospital.com/wattanosoth/. [20 เม.ย. 2017].
เรียบเรียงข้อมูลโดยเว็บไซต์เมดไทย (Medthai)