การตรวจความหนาแน่นกระดูก
การตรวจความหนาแน่นของกระดูก (Bone densitometry) กับการตรวจความหนาแน่นของแร่ธาตุในกระดูก (Bone mineral density test) คือการตรวจชนิดเดียวกัน และตรวจด้วยเครื่องหรืออุปกรณ์ชนิดเดียวกัน เพียงแต่มองกันคนละแง่มุม จึงเรียกชื่อต่างกัน แต่การตรวจทั้งคู่ต้องการทราบผล คือ ความหนาแน่นของกระดูกเหมือนกัน เพื่อจะได้ทราบว่าสุขภาพของกระดูกอยู่ในระดับปกติดีมากน้อยเพียงใด หรือเป็นโรคกระดูกพรุนหรือไม่
หมายเหตุ : ชื่ออื่นของการตรวจความหนาแน่นของกระดูก
- Bone mineral density test (การตรวจความหนาแน่นของแร่ธาตุในกระดูก)
- BMD test
- Bone density test
- DEXA scan
- DXA scan
- Dual-energy X-ray absorptionmetry
- Bone density scan
ความมุ่งหมายในการตรวจ
- ใช้เป็นข้อมูลบ่งชี้ว่า สุขภาพของกระดูกอยู่ในระดับปกติดีมากหรือน้อยเพียงใด
- ใช้คัดกรองบุคคลทั่วไปว่า มีความหนาแน่นของกระดูกต่ำกว่าเกณฑ์มาตรฐานจนอาจอยู่ในระดับเสี่ยงต่อการเกิดอุบัติการณ์กระดูกหักโดยมีสาเหตุต่อเนื่องมาจากโรคกระดูกพรุนหรือไม่ ?
- ใช้ข้อมูลจากผลตรวจที่ได้เป็นข้อมูลที่ช่วยให้แพทย์อาจเลือกใช้ยาชนิดใดและขนาดเท่าใดเพื่อรักษาโรคกระดูกพรุน สำหรับผู้ป่วยแต่ละรายได้อย่างเหมาะสมกับระดับความรุนแรงของโรค
- ใช้เป็นข้อบ่งชี้สำหรับผู้ป่วยกระดูกหักและต้องเข้าเฝือกว่าอาจจะต้องอยู่ในเฝือกนานมากน้อยเพียงใด โดยในกรณีของผู้ป่วยกระดูกหักที่มีสภาวะของโรคกระดูกพรุนด้วยนั้นย่อม ก็ย่อมต้องอยู่ในเฝือกนานกว่าผู้ที่มีสุขภาพของกระดูกปกติ
ผู้ที่ควรได้รับการตรวจ
เนื่องจากอาการของผู้ที่มีสุขภาพกระดูกเสื่อมโทรมจากโรคมวลกระดูกน้อยหรือโรคกระดูกพรุนล้วนไม่มีอาการแสดง จึงทำให้เจ้าของร่างกายอาจไม่รู้ตัวมาก่อนเลยแม้แต่น้อย จนกว่าเมื่อใดก็ตามที่ได้เกิดอุบัติเหตุหกล้มหรือกระดูกหัก ด้วยเหตุนี้การตรวจความหนาแน่นของกระดูกหรือการทำ BMD scan (DEXA scan) เพื่อป้องกันและแก้ไขโรคกระดูกพรุนตามระยะเวลาจึงมีความสำคัญอย่างมาก โดยเฉพาะบางท่านที่เคยรู้จัก หรือไม่เคยตรวจกระดูก หรือรู้จักแล้วแต่ลืมหรือละเลย
- ผู้ที่มีค่าดัชนีน้อยกว่า -4 โดยคำนวณจากสูตร 0.2 x (น้ำหนัก – อายุ) เพราะจัดเป็นผู้ที่มีอัตราเสี่ยงสูงต่อกระดูกหักหรือต่อโรคกระดูกพรุน
- ผู้หญิงที่มีอายุมากกว่า 65 ปีขึ้นไป และผู้ชายที่มีอายุ 70 ปีขึ้นไป
- ผู้หญิงที่หมดประจำเดือนก่อนอายุ 45 ปี
- ผู้หญิงวัยหมดประจำเดือนที่มีค่าดัชนีน้อยกว่า -4 ซึ่งคำนวณได้จากสูตร 0.2 x (น้ำหนัก – อายุ) หรือมีค่าดัชนีมวลกาย (BMI) น้อยกว่า 19
- ผู้ที่เสี่ยงเป็นโรคกระดูกพรุนหรืออาจมีสุขภาพกระดูกเสื่อมโทรม เช่น
- มีประวัติคนในครอบครัวเป็นโรคกระดุกพรุนหรือกระดูกหักจากโรคกระดูกพรุน
- มีประวัติเคยมีกระดูกสะโพกหัก กระดูกสันหลังหัก หรือกระดูกหักที่ตำแหน่งอื่น ๆ จากอันตรายหรืออุบัติเหตุที่ไม่รุนแรง
- ผู้หญิงวัยหมดหมดประจำเดือนที่มีความสูงของร่างกายลดลงมากกว่า 3 เซนติเมตร (จากความสูงเดิม) หรือเป็นโรคเป็นมะเร็งเต้านม
- ผู้ชายที่มีอายุมากกว่า 50 ปีที่มีความสูงของร่างกายลดลงมากกว่า 3 เซนติเมตร หรือมีอาการของภาวะขาดฮอร์โมนเพศชาย หรือเป็นโรคมะเร็งต่อมลูกหมาก
- ผู้ที่เป็นโรคเบาหวาน โรคตับเรื้อรัง โรคไตเรื้อรัง โรคลำไส้อักเสบเรื้อรัง โรคการดูดซึมของระบบทางเดินอาหารผิดปกติ หรือโรคข้ออักเสบเรื้อรัง
- ผู้ที่เป็นโรคต่อมไทรอยด์และโรคต่อมพาราไทรอยด์
- ผู้ที่มีอาการหลังค่อมหรือหลังโค้งงอผิดปกติ
- ผู้ที่สูบบุหรี่จัดหรือดื่มแอลกอฮอล์จัดเป็นประจำ
- ผู้ที่รับยาบางชนิด เช่น ยาสเตียรอยด์ ยารักษาโรคลมชัก ยารักษาโรคไทรอยด์ ยารักษามะเร็ง
มูลนิธิโรคกระดูกพรุนแห่งชาติ (National Osteoporosis Foundation) ของสหรัฐอเมริการะบุว่า สตรีชาวอเมริกันเกิดโรคกระดูกพรุนประมาณ 80% ส่วนบุรุษนั้นจะเกิดโรคนี้เพียง 20% ซึ่งสถิตินี้ อาจเทีนบเคียงได้ในระดับเดียวกันกับชาติอื่นทั่วโลก รวมทั้งประเทศไทยเราด้วย
การตรวจ BMD scan
อุปกรณ์การตรวจความหนาแน่นของกระดูกมาจากคำว่า “Bone densitometry” หรือจะเรียกว่า “Bone mineral density scan” ก็ได้ แต่ส่วนใหญ่แล้วแพทย์มักจะเรียกกันสั้น ๆ ว่า “การทำ BMD scan” โดย BMD scan นี้ จะใช้หลักการทำงานของรังสี X-ray ที่ดัดแปลงให้รังสีนั้นสามารถซึมผ่านทะลุถึงเนื้อเยื่อภายในกระดูก โดยเรียกหลักการทำงานหรือเครื่องนี้ว่า “Dual-energy X-ray absorptionmetry” (DEXA หรือ DXA) ด้วยเหตุนี้ BMD scan จึงอาจถูกเรียกอีกชื่อหนึ่งว่า “DEXA scan” หรือ “DXA scan”
การตรวจความหนาแน่นของกระดูกโดยใช้อุปกรณ์ BMD scan หรือ DEXA scan เป็นการตรวจที่มีความถูกต้องแม่นยำสูง ผู้รับการตรวจได้รับปริมาณรังสีน้อย (ประมาณ 0.8-4.6 mSv ซึ่งน้อยกว่ารังสีที่ได้รับจากการเอกซเรย์ปอดประมาณ 10-25 เท่า) นอกจากนี้ยังสามารถใช้ตรวจกระดูกได้หลายส่วนรวมทั้งมวลกระดูกทั้งร่างกาย แต่การตรวจด้วยเครื่องมือชนิดนี้ก็มีข้อจำกัดในกรณีที่ผู้รับการตรวจมีภาวะกระดูกสันหลังเสื่อม (พบได้บ่อยในผู้สูงอายุ) เพราะค่าที่ตรวจได้นั้นจะมีความคลาดเคลื่อนสูง
นอกจากการตรวจด้วยเครื่อง DEXA (Dual-energy X-ray absorptionmetry) ดังที่กล่าวไปแล้ว ยังมีการตรวจด้วยเครื่อง QCT (Quantitative computed tomography) ซึ่งให้ความถูกต้องและแม่นยำสูงสุดด้วย โดยสามารถแยกกระดูกส่วนนอกและกระดูกส่วนในได้อย่างชัดเจน แต่ผู้รับการตรวจจะได้รับรังสีสูงประมาณ 25-360 mSv และการตรวจด้วยเครื่อง QUS (Quantitative ultrasound) ที่เป็นการตรวจโดยใช้คลื่นเสียงผ่านเนื้อกระดูก (ผู้รับการตรวจจึงไม่ได้รับสีเลย) แต่สามารถตรวจได้เฉพาะกระดูกส้นเท้า (ซึ่งไม่ใช่จุดที่เสี่ยงต่อการหัก) และให้ความถูกต้องแม่นยำที่ไม่สูงมากนัก อีกทั้งผลตรวจที่ปกติก็ไม่สามารถใช้เป็นตัวแทนของความหนาแน่นของกระดูกส่วนอื่น ๆ ได้ สรุปแล้วเมื่อดูจากข้อดีข้อเสียดังกล่าวก็ทำให้การตรวจด้วยเครื่อง DEXA นั้นเป็นวิธีที่เหมาะสมที่สุด ด้วยเหตุนี้จึงเป็นที่นิยมใช้กันอย่างแพร่หลายในการตรวจความหนาแน่นของกระดูก
- ก่อนการตรวจผู้เข้ารับการตรวจไม่จำเป็นต้องเตรียมตัวใด ๆ เป็นพิเศษทั้งสิ้น สามารถตรวจได้เลย (ในวันตรวจสามารถรับประทานอาหารและดื่มน้ำได้ตามปกติ) เมื่อตรวจเสร็จแล้วก็สามารถใช้ชีวิตได้ตามปกติ โดยไม่มีรังสีใด ๆ หลงเหลืออยู่ในตัว
- ในสตรีตั้งครรภ์หรือสงสัยว่ากำลังตั้งครรภ์ที่ไม่ควรตรวจ เนื่องจากทารกในครรภ์จะได้รับรังสีโดยไม่จำเป็นและอาจเป็นสาเหตุทำให้ทารกพิการหรือแท้งได้
- ผู้ที่ได้รับการกลืนแร่หรือได้รับสารทึบแสงเพื่อทำ CT scan มาก่อน อาจจะต้องเลื่อนการตรวจออกไปประมาณ 2 สัปดาห์
- โดยทั่วไปแพทย์จะตรวจกระดูกที่มีโอกาสหักได้ง่ายจากโรคกระดูกพรุนใน 3 ตำแหน่ง ได้แก่ กระดูกสะโพก (Hip), กระดูกสันหลังส่วนเอว (Lumbar spine) และกระดูกแขนส่วนปลาย (Forearm) โดยเฉพาะกระดูกสะโพกและกระดูกสันหลังส่วนเอวที่นิยมตรวจกันมากที่สุด
- ภายในห้องตรวจ BMD scan จะพบว่ามีอุปกรณ์ย่อย 2 ส่วน โดยส่วนแรกคือเตียงนอนสำหรับผู้รับการตรวจ (มีอุปกรณ์ฉาย X-ray อยู่ด้านบน ที่จะสามารถเลื่อนกวาดไปมาให้ตรงกับกระดูกส่วนใดของร่างกายก็ได้) และส่วนที่สองจะเป็นอุปกรณ์ระบบคอมพิวเตอร์พร้อมด้วยจอเฝ้าตรวจ
- ผู้เข้ารับการตรวจเปลี่ยนเสื้อผ้าในชุดที่สบาย และถอดเครื่องประดับทุกชิ้นและทุกชนิดออกจากร่างกาย ส่วนในกรณีที่มีโลหะฝังอยู่ในร่างกาย เช่น ใส่เหล็กดามกระดูก ใส่ข้อสะโพกเทียม ใส่เครื่องกระตุ้นหัวใจ หรือฝังเหล็กไหลอยู่ร่างกาย ฯลฯ ควรแจ้งให้แพทย์ทราบก่อนเสมอ (เพราะในกรณีที่ผู้รับการตรวจใส่ข้อสะโพกเทียมจะได้รับการตรวจในข้อสะโพกฝั่งตรงข้ามแทน หรือใส่เหล็กดามกระดูกสันหลังก็จะได้รับการตรวจในกระดูกสันหลังส่วนเอวที่ไม่มีเหล็กอยู่ เป็นต้น)
- จากนั้นผู้รับการตรวจจะนอนบนเตียงตรวจ เจ้าหน้าที่จะจัดตำแหน่งร่างกายให้เหมาะสม แล้วเริ่มเดินเครื่องฉาย X-ray พลังงานต่ำไปยังตำแหน่งที่ต้องการตรวจ ซึ่งกระดูกในแต่ละส่วนจะถูกอุปกรณ์ X-ray ค่อย ๆ เลื่อนกวาดฉายรังสีไปทีละน้อย ๆ และอาจใช้เวลาประมาณ 4-8 นาทีสำหรับการตรวจกระดูกในแต่ละท่อน (รวม ๆ แล้วอาจใช้เวลาบนเตียงตรวจสนาน 10-15 นาที)
- ในขณะที่เครื่องกำลังกวาดกระดูกท่อนที่ต้องการตรวจอยู่ ผู้เข้ารับการตรวจก็ต้องพยายามนอนให้นิ่งมากที่สุด เพื่อให้ผลออกมาชัดเจน สมบูรณ์แบบ ไม่ผิดเพี้ยน และโดยไม่ต้องฉาย X-ray ซ้ำอีก
- เมื่อตรวจเสร็จ ผลการตรวจจากกระดูกในแต่ละส่วนจะถูกพิมพ์ออกมาเป็นกระดาษจากระบบคอมพิวเตอร์ แยกเป็นกระดาษแสดงผลของกระดูกแต่ละชนิด ชนิดละ 1 ใบ
- ภายหลังการตรวจ ผู้เข้ารับการตรวจสามารถใช้ชีวิตได้ตามปกติ ไม่มีคำแนะนำในการปฏิบัติตัวเป็นพิเศษแต่อย่างใด
การแปลผลการตรวจ
ในทางการแพทย์จะมีหน่วยวัดความหนาแน่นของกระดูก 2 แบบ คือ T-Score และ Z-Score
- T-Score เป็นหน่วยวัดความหนาแน่นของกระดูกในเชิงเปรียบเทียบกับกระดูกของผู้อื่นที่อยู่ในวัย 30 ปี ที่ถือว่าเป็นวัยที่กระดูกกำลังมีความหนาแน่นสูงที่สุดเป็นมาตรฐาน ฉะนั้น กระดูกท่านใดที่มีความหนาแน่นต่ำกว่ามาตรฐาน จะมีศัพท์เรียกว่า “ค่ามวลกระดูกที่เบี่ยงเบนจากมาตรฐาน” (SD) ซึ่งในการนี้ องค์การอนามัยโลกได้เป็นผู้ตั้งค่า Bone mineral density (BMD) ว่าเป็นกี่เท่าในความเบี่ยงเบนจากค่ามาตรฐาน (SD) กล่าวคือ
- 0 SD = BMD สูงที่สุดของคนวัยหนุ่มสาว
- 1 ถึง -1 SD = ค่า BMD ในผู้ที่มีสุขภาพกระดูกเป็นปกติดีที่สุด
- 1 ถึง -2.5 SD = ค่า BMD ในผู้ที่มีมวลกระดูกน้อย (โรคมวลกระดูกน้อย)
- 2.5 SD หรือต่ำกว่า = ค่า BMD ในผู้ที่มีมวลกระดูกต่ำกว่าบุคคลวัยหนุ่มสาวที่อายุ 30 ปี ประมาณ 2.5 เท่า หรือต่ำมากกว่านั้น ซึ่งถือว่าเป็นโรคกระดูกพรุน
- Z-Score เป็นหน่วยวัดระดับความหนาแน่นของกระดูกในเชิงเปรียบเทียบกับกระดูกของผู้อื่นที่อยู่ในกลุ่มเชื้อชาติเดียวกัน เพศเดียวกัน และในวัยเดียวกัน ค่าที่ได้อาจต่ำกว่าหรือสูงกว่าผู้ที่อยู่ในวัยเดียวกันก็ได้ ด้วยเหตุนี้ Z-Score เพียงค่าเดียว จึงไม่อาจบ่งชี้ได้ว่าในระหว่าง 2 คนนั้น ผู้ใดเป็นโรคกระดูกพรุนแล้วหรือไม่อย่างไร จึงแตกต่างจากค่า T-Score ที่อาจใช้บ่งชี้ได้ชัดเจน (แม้ค่า T-Score จะดูมีประโยชน์มากกว่า แต่ค่า Z-Score ก็ยังนับว่ามีประโยชน์ในแง่ของการเฝ้าระวังโรคกระดูก หรือช่วยบ่งชี้สาเหตุที่ก่อให้เกิดโรคกระดูกบางโรคที่มีมวลลดน้อยลงไปได้)
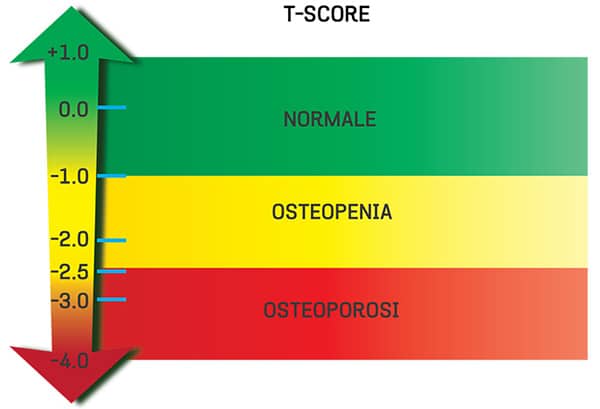
สรุปแล้วเราสามารถประเมินสภาวะโรคกระดูกพรุนสามารถวัดได้จากค่า T-Score ดังนี้
- ค่า T-Score มากกว่า -1 ขึ้นไป = กระดูกหนาแน่นปกติ (Normal bone)
- ค่า T-Score อยู่ระหว่าง -1 ถึง -2.5 = โรคมวลกระดูกน้อยหรือกระดูกบาง (Osteopenia)
- ค่า T-Score ต่ำกว่า -2.5 = โรคกระดูกพรุน (Osteoporosis)
ข้อควรสังเกตจากการแปลผลตรวจ
- ค่าจากผลการให้ตรวจให้ยึดถือตามค่าที่แสดงไว้ในใบรายงานผลการตรวจนั้น ๆ เป็นหลัก (ถ้ามี) แต่ถ้าไม่มีให้ยึดถือตามค่าทั่วไปที่องค์การอนามัยโลกกำหนด (ค่า T-Score ด้านบน)
- ผลการตรวจจากกระดูกแต่ละตำแหน่งแม้ว่าจะมีแนวโน้มไปในทิศทางเดียวกัน แต่ก็ไม่สามารถนำมาใช้ทดแทนกันได้ และในหลายกรณีที่ค่าเหล่านี้ก็มีความแตกต่างกันมาก ดังนั้นในการวินิจฉัยเพื่อให้ได้ผลที่แน่นอนจึงจำเป็นต้องตรวจกระดูกอย่างน้อยทั้ง 3 ตำแหน่งดังที่กล่าวไป
- ในกรณีที่ได้รับผลการตรวจจากกระดูกหลายส่วน แต่กลับพบว่ากระดูกแต่ละส่วนนั้นแสดงผลเป็นค่า SD ไม่เท่ากัน เช่น ที่แขน -1 SD, ที่กระดูกสันหลัง -1.5 SD และที่สะโพก -2.8 SD ในกรณีอย่างนี้แพทย์จะวินิจฉัยว่าเป็นโรคกระดูกพรุนแล้ว แม้จะมีกระดูกสะโพกเพียงส่วนเดียวที่มีค่าต่ำกว่า -2.5 SD ก็ตาม (สรุปคือให้ยึดค่าที่ต่ำสุดเป็นเกณฑ์)
- ค่า T-Score ยิ่งต่ำมากเท่าใดก็ยิ่งแสดงว่ากระดูกอยู่ในสภาวะทรุดโทรมลงมากเท่านั้น
- ทุก ๆ ความเปลี่ยนแปลงเพิ่มหรือลดลงของค่าที่ตรวจได้ = 1 SD จะมีผลต่อการประเมินค่าความหนาแน่นของกระดูกเท่ากับเป็น 2 เท่าของค่าเดิม ตัวอย่างเช่น
- ในกรณีที่ต้องมีการตรวจซ้ำเพื่อดูการเปลี่ยนแปลงความหนาแน่นมวลกระดูก ไม่ว่าจะได้รับการรักษาหรือไม่ ผู้รับการตรวจต้องได้รับการตรวจด้วยเครื่องตรวจเดิมเสมอ เนื่องจากเครื่องตรวจแต่ละเครื่องจะมีความแปรผันในตัวเองที่ต่างกัน จึงทำให้ผลตรวจแตกต่างกันได้
- การวินิจฉัยโรคกระดูกพรุน แพทย์จะใช้การวินิจฉัยด้วยรังสีเป็นหลัก ส่วนผู้ที่ให้การวินิจฉัยนั้นจะเป็นรังสีแพทย์หรือแพทย์เวชศาสตร์นิวเครียร์
การดูแลกระดูกให้มีสุขภาพดี
- รับประทานอาหารที่อุดมไปด้วยแคลเซียม ฟอสฟอรัส โพแทสเซียม ฯลฯ โดยเฉพาะแคลเซียม (ตัวอย่างอาหารที่มีแคลเซียมสูง เช่น ผงกะหรี่ ปลาร้าผง กุ้งแห้งตัวเล็ก ใบมะกรูด กะปิ กุ้งฝอย ใบชะพลู ผักปวยเล้ง ปลาเล็กปลาน้อย เห็ดหอม ผักกระเฉด ไข่นกกระทา นมวัว นมถั่วเหลือง ฯลฯ)
- รับประทานอาหารที่มีวิตามินดี ซึ่งมีอยู่มากในปลาทะเล เช่น ปลาทูน่า ปลาแมคเคอเรล

IMAGE SOURCE : pcdblog.com - ออกกำลังกายชนิดที่ให้กระดูกต้องรับแรง เช่น การยกลูกเหล็ก การยึดพื้น การเดิน การวิ่งเหยาะ การเต้นรำ การเต้นแอโรบิก ฯลฯ
- หยุดปัจจัยที่มีผลทำลายกระดูก ได้แก่
- หยุดสูบบุหรี่ เพราะควันบุหรี่จะสร้างสภาวะที่เป็นกรดในร่างกาย จึงทำให้ร่างกายเร่งดึงเอาแคลเซียมออกจากกระดูกเพื่อมาช่วยลดความเป็นกรด (แปลว่า กระดูกในร่างกายจะต้องสูญเสียแคลเซียมไปโดยไม่สมควรกับบุหรี่ทุกมวนที่สูบ)
- ลดเครื่องดื่มประเภทน้ำอัดลม เพราะมีผลสร้างความเป็นกรดให้ร่างกาย (แต่ก็ถือว่าน้อยกว่าบุหรี่มาก)
- ลดดื่มชาและกาแฟ เนื่องจากคาเฟอีนที่มีอยู่ในเครื่องดื่มเหล่านี้จะชักจูงแคลเซียมในเลือดให้ถูกขับทิ้งไปทางปัสสาวะ
- ลดดื่มแอลกอฮอล์ เพราะแอลกอฮอล์จะไปออกฤทธิ์ขัดขวางเซลล์ผนังลำไส้มิให้ดูดซึมแคลเซียมจากอาหารได้อย่างสะดวก เมื่อร่างกานมีแคลเซียมไม่พอใช้ก็จะไปดึงเอาแคลเซียมออกมาจากกระดูก (แปลว่า ถ้าดื่มแอลกอฮอล์ทุกวัน แคลเซียทในกระดูกก็จะร่อยหรอลงไปทุกวัน) นอกจากนี้การดื่มจนไม่สามารถควบคุมสติได้ก็อาจทำให้เกิดอุบัติเหตุหรือหกล้มจนอาจกระดูกร้าว กระดูกบิ่น หรือกระดูกหักได้ด้วย
- ลดอาหารเค็ม เพราะอาหารเค็มจากเกลือจะนำไปสู่การสร้างสภาวะความเป็นกรดในร่างกายโดยตรง ในการนี้ก็ย่อมทำให้ร่างกายสูญเสียแคลเซียมไปคล้าย ๆ กับการสูบบุหรี่
- ไม่บริโภคอาหารโปรตีนมากเกินไป เพราะอาหารจำพวกโปรตีน (เนื้อสัตว์ นม เนย รวมทั้งผลิตภัณฑ์จากนม) ล้วนสร้างสภาวะความเป็นกรดให้เกิดขึ้นภายในร่างกายได้ทั้งสิ้น โดยเฉพาะอย่างยิ่งในกรณีที่เรากินอย่างไม่ยับยั้ง โดยยิ่งมากเท่าใดร่างกายก็ย่อมสูญเสียแคลเซียมจากกระดูกออกมาเพื่อลดกรดมากเท่านั้น และสำหรับนมและผลิตภัณฑ์จากนมควรบริโภคแต่พอดี เพราะมีหลักฐานชี้ชัดว่าประชากรในกลุ่มประเทศยุโรปและอเมริกาเหนือซึ่งบริโภคนมมากกว่าภูมิภาคอื่นหลายเท่าตัว (เช่น เอเชียและอเมริกาใต้) แต่กลับมีอุบัติการณ์ของโรคกระดูกพรุนและกระดูกสะโพกหักมากกว่าหลายเท่าตัวเช่นกัน (ชาวอเมริกันบริโภคนมเฉลี่ย 254 กก./คน/ปี ในขณะที่คนจีนบริโภคนมเพียง 8 กก./คน/ปี แต่จากสถิติกลับพบว่าชาวอเมกันต้องประสบอุบัติเหตุจากกรณีกระดูกสะโพกหักมากกว่าชาวจีนถึง 6 เท่าตัว)
ช่วงชีวิตตั้งแต่เกิดจนถึงวัย 30 ปี คือ ช่วงเวลาที่สำคัญมากที่สุดของการเร่งเสริมสร้างกระดูกให้เกิดความแข็งแกร่ง เพราะจะมีผลสำเร็จสูงสุดและมีผลต่อเนื่องไปจนถึงบั้นปลายชีวิต
เอกสารอ้างอิง
- หนังสือฉลาดตรวจสุขภาพ ฉบับรู้ทันโรคถอย เล่ม 2. “การตรวจความหนาแน่นของกระดูก (Bone densitometry)”. (พอ.ประสาร เปรมะสกุล). หน้า 169-182.
- หาหมอดอทคอม. “ความหนาแน่นมวลกระดูก (BONE MINERAL DENSITY)”. (นพ.สามารถ ราชดารา). [ออนไลน์]. เข้าถึงได้จาก : haamor.com. [18 เม.ย. 2018].
- โรงพยาบาลกรุงเทพ. “เครื่องตรวจความหนาแน่นกระดูก (DXA Scan)”. [ออนไลน์]. เข้าถึงได้จาก : www.bangkokhospital.com. [19 เม.ย. 2018].
เรียบเรียงข้อมูลโดยเว็บไซต์เมดไทย (Medthai)


