โรคไข้เลือดออก
ไข้เลือดออก (Dengue hemorrhagic fever – DHF) เป็นโรคติดเชื้อซึ่งมีสาเหตุมาจากไวรัสเดงกี (Dengue virus) โดยมียุงลายบ้านเป็นพาหะนำโรค อาการของโรคนี้จะคล้ายคลึงกับโรคไข้หวัดในช่วงแรก (แต่มักจะไม่ค่อยมีอาการคัดจมูก น้ำมูกไหล หรือไอมากอย่างผู้ป่วยที่เป็นไข้หวัด) จึงทำให้ผู้ป่วยเข้าใจคลาดเคลื่อนได้ว่าตนเป็นเพียงโรคไข้หวัดและทำให้ไม่ได้รับการรักษาอย่างถูกต้องตั้งแต่แรก ส่วนอาการและความรุนแรงของโรคก็มีหลายระดับตั้งแต่ไม่มีอาการหรือมีอาการเล็กน้อยไปจนถึงเกิดภาวะช็อกซึ่งเป็นสาเหตุทำให้เสียชีวิต (ความรุนแรงของการติดเชื้อขึ้นอยู่กับอายุ ภาวะภูมิคุ้มกัน และความรุนแรงของเชื้อไวรัส)
โรคนี้เป็นโรคที่พบได้บ่อยมากโรคหนึ่ง มักพบการระบาดในช่วงฤดูฝนซึ่งเป็นช่วงที่มียุงลายชุกชุม จากสถิติในปี พ.ศ. 2556 ของสำนักโรคติดต่อนำโดยแมลง กรมควบคุมโรค กระทรวงสาธารณสุข พบว่ามีผู้ป่วยจำนวน 154,444 ราย (คิดเป็นอัตราป่วย 241.03 ต่อประชากร 100,000 ราย) และมีจำนวนผู้ป่วยเสียชีวิตจำนวน 136 ราย (คิดเป็นอัตราเสียชีวิต 0.21 ต่อประชากร 100,000 ราย) ส่วนอัตราการเสียชีวิตคิดเป็น 0.09% สำหรับสัดส่วนของผู้ป่วยจำแนกตามกลุ่มอายุ พบว่าส่วนใหญ่อยู่ในกลุ่มอายุ 15-24 ปี 29.16% รองลงมา คือ กลุ่มอายุ 10-14 ปี 21.31% และกลุ่มอายุ 5-9 ปี 13.74% ตามลำดับ ส่วนกลุ่มอายุ 0-4 ปี และมากกว่า 25 ปี จนถึง 65 ปี เป็นช่วงอายุที่พบได้น้อยที่สุด (ในเด็กขวบปีแรกมักพบในช่วงอายุ 7-9 เดือน)
สาเหตุของโรคไข้เลือดออก
เกิดจากเชื้อไวรัสเดงกี (Dengue virus) ซึ่งแบ่งออกได้เป็น 4 สายพันธุ์ ได้แก่ ชนิด 1, 2, 3 และ 4 (DEN-1, DEN-2, DEN-3, DEN-4) โดยมียุงลายบ้าน (Aedes aegypti) ตัวเมียเป็นพาหะนำโรค กล่าวคือ ยุงลายตัวเมียจะกัดและดูดเลือดของผู้ป่วยที่เป็นโรคไข้เลือดออกก่อน (เชื้อไวรัสเดงกีในเลือดของผู้ป่วยจะเข้าไปฟักตัวและเพิ่มจำนวนในตัวยุงและเชื้อนี้สามารถมีชีวิตอยู่ในตัวยุงได้ตลอดอายุของยุง คือ ประมาณ 1-2 เดือน) แล้วจึงไปกัดคนที่อยู่ใกล้เคียงในรัศมีไม่เกิน 400 เมตร ซึ่งจะเป็นการแพร่เชื้อไปให้คนอื่น ๆ ต่อไป ยุงชนิดนี้เป็นยุงที่ออกหากิน (กัดคน) ทั้งในเวลากลางวันและกลางคืน (เดิมยุงลายนิยมออกหากินในเฉพาะเวลากลางวัน แต่ในระยะหลังพบว่ายุงลายมีการออกหากินในเวลากลางคืนด้วย) และชอบเพาะพันธุ์ตามแหล่งน้ำนิ่งในบริเวณบ้าน เช่น ตุ่มน้ำ โอ่งน้ำ แจกัน จานรองตู้กับข้าว กระป๋อง ฝากะลา ยางรถยนต์เก่า ๆ หลุมที่มีน้ำขัง เป็นต้น

การติดเชื้อไวรัสเดงกีมีอาการแสดงได้ 3 แบบ คือ ไข้เดงกี (Denque Fever – DF), ไข้เลือดออก หรือ ไข้เลือดออกเดงกี (Dengue hemorrhagic fever – DHF) และไข้เลือดออกเดงกีที่ช็อก (Denque Shock Syndrome – DSS)
โดยทั่วไปเมื่อได้รับเชื้อเดงกีเข้าไปครั้งแรก (สามารถติดเชื้อตั้งแต่อายุได้ 6 เดือนขึ้นไป) จะมีระยะฟักตัวของโรคจนเกิดอาการประมาณ 3-15 วัน (ส่วนมากคือ 5-7 วัน) ผู้ป่วยจะมีไข้สูงคล้ายไข้หวัดใหญ่อยู่ประมาณ 5-7 วัน และส่วนมากจะไม่มีอาการเลือดออก มีเพียงส่วนน้อยเท่านั้นที่อาจมีเลือดออกหรือมีอาการรุนแรง เรียกว่า “ไข้เดงกี” (Dengue fever – DF) ต่อมาถ้าผู้ป่วยได้รับเชื้อซ้ำอีก ซึ่งอาจจะเป็นเชื้อเดงกีชนิดเดิมหรือคนละชนิดกับที่ได้รับครั้งแรกก็ได้ ก็จะมีระยะฟักตัวของโรคสั้นกว่าครั้งแรก และร่างกายจะเกิดปฏิกิริยาทำให้หลอดเลือดฝอยเปราะและเกล็ดเลือดต่ำ จึงทำให้พลาสมาหรือน้ำเลือดไหลซึมออกมาจากหลอดเลือด (ตรวจพบระดับฮีมาโตคริตสูง มีน้ำในโพรงเยื่อหุ้มปอดและช่องท้อง) และมีเลือดออกได้ง่าย เป็นเหตุให้เกิดภาวะช็อก
เชื้อไวรัสเดงกีทั้ง 4 ชนิด จะมี Antigen ร่วมกันบางส่วน เมื่อเกิดการติดเชื้อชนิดหนึ่งจะทำให้เกิดภูมิคุ้มกันต่อเชื้ออีกชนิดหนึ่งด้วย แต่ภูมิที่เกิดจะอยู่ได้เพียง 6-12 เดือน ส่วนภูมิที่เกิดกับเชื้อที่ป่วยจะมีไปตลอดชีวิต เช่น หากเป็นไข้เลือดออกจากเชื้อ DEN-1 ผู้ป่วยจะมีภูมิคุ้มกันต่อเชื้อนี้ไปตลอด แต่จะมีภูมิคุ้มกันต่อเชื้อเดงกีชนิดอื่นเพียง 6-12 เดือน ดังนั้น คนเราจึงมีโอกาสติดเชื้อไข้เลือดออกได้หลายครั้ง แต่ส่วนใหญ่จะมีโอกาสเป็นไข้เลือดออกชนิดรุนแรงเพียงครั้งเดียว หรืออย่างมากไม่ควรเกิน 2 ครั้งในชั่วชีวิต ส่วนที่จะเป็นรุนแรงซ้ำ ๆ กันหลายครั้งนั้นนับว่ามีน้อยมาก
ส่วนใหญ่คนที่ได้รับเชื้อไวรัสเดงกีครั้งแรกมักจะไม่มีอาการหรืออาจมีเพียงไข้สูง ปวดศีรษะ ปวดเมื่อยกล้ามเนื้อ ปวดกระดูก และเบื่ออาหารเท่านั้น แต่ในคนที่ติดเชื้อเป็นครั้งที่ 2 โดยเฉพาะเชื้อที่ต่างสายพันธุ์กับครั้งแรก ผู้ป่วยอาจมีอาการรุนแรงจนเกิดภาวะช็อกได้ และโดยทั่วไปการติดเชื้อครั้งหลัง ๆ ที่ทำให้เกิดอาการรุนแรง มักจะเกิดขึ้นภายหลังการติดเชื้อครั้งแรกประมาณ 6 เดือน ถึง 5 ปี ด้วยเหตุนี้ไข้เลือดออกที่มีอาการรุนแรงจึงมักพบได้ในเด็กอายุต่ำกว่า 10 ปี
แม้จะได้รับเชื้อเดงกี แต่คนที่จะแสดงอาการไข้มีเพียง 30-50% เท่านั้น ดังนั้น จึงมีคนจำนวนมากที่ติดเชื้อแต่ไม่มีอาการแสดงใด ๆ
อาการของโรคไข้เลือดออก
อาการของไข้เลือดออกแบ่งออกเป็น 3 ระยะ ได้แก่
- ระยะที่ 1 (ระยะไข้สูง) ผู้ป่วยจะมีไข้สูงเกิดขึ้นอย่างฉับพลัน 39-41 องศาเซลเซียส มีลักษณะเป็นไข้สูงลอยตลอดเวลา (รับประทานยาลดไข้ก็มักจะไม่ลด) หน้าแดง ตาแดง ปวดศีรษะ ปวดเมื่อยตามตัว กระหายน้ำ ซึม มักมีอาการเบื่ออาหารและอาเจียนร่วมด้วยเสมอ อาจคลำพบตับโตและมีอาการกดเจ็บเล็กน้อย ในบางรายอาจมีอาการปวดท้องในบริเวณใต้ลิ้นปี่หรือชายโครงด้านขวา หรือปวดท้องทั่วไป หรืออาจมีอาการท้องผูกหรือถ่ายเหลว ส่วนในเด็กอายุต่ำกว่า 1 ปี อาจพบอาการไข้สูงร่วมกับอาการชักได้
- อาการอื่น ๆ ที่พบได้ คือ อ่อนเพลีย ปวดกระบอกตา เวลากลอกตาจะปวดเพิ่มขึ้น ไม่กล้าสู้แสง ปวดหลัง ปวดกล้ามเนื้อ ปวดเมื่อยตามตัว ปวดตามข้อ ปวดกระดูก
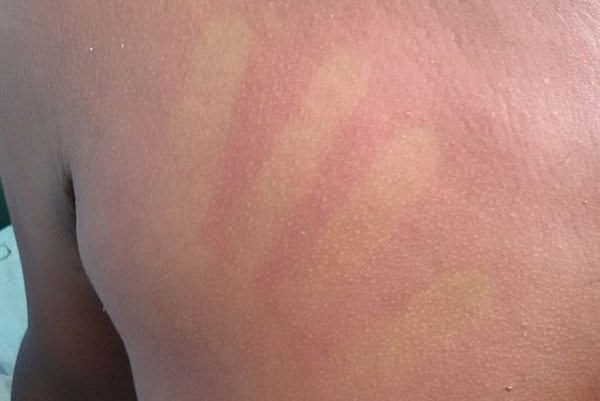
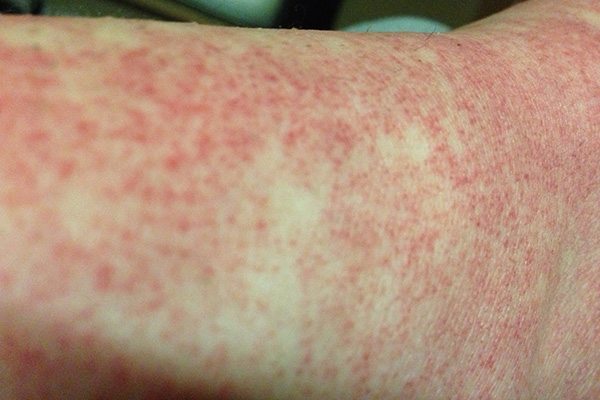
- ในช่วง 24-48 ชั่วโมงแรกของการเจ็บป่วย ผู้ป่วยอาจมีอาการผิวหนังแดงบริเวณใบหน้า ลำคอ และหน้าอก สามารถพบได้ประมาณ 50-80% ของผู้ป่วย เกิดจากการที่มีหลอดเลือดฝอยใต้ผิวหนังขยายตัว หากเอามือกดจะมีสีจางลง

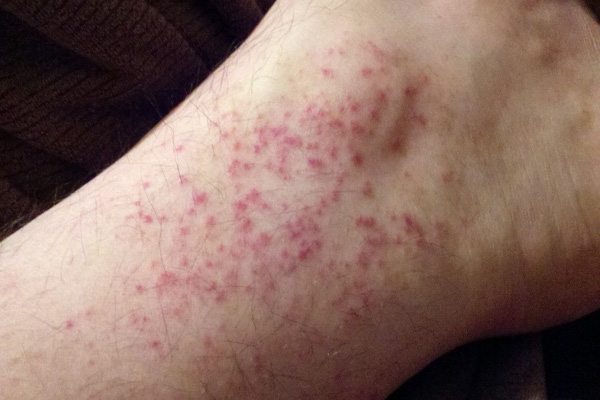
- ในราววันที่ 3 ของไข้ (หลังอาการผิวหนังแดงหายไป) อาจมีผื่นปื้นแดงคล้ายหัด ไม่คัน ขึ้นตามแขนขา และลำตัว ซึ่งจะเป็นอยู่ประมาณ 2-3 วัน ผื่นชนิดนี้มักจะเริ่มขึ้นที่หลังมือ หลังเท้า แล้วกระจายไปยังแขนขา และลำตัวในภายหลัง แต่มักไม่พบที่บริเวณฝ่ามือและฝ่าเท้า ในบางรายอาจพบผื่นลักษณะเป็นจ้ำเลือดหรือจุดเลือดออกที่มีลักษณะเป็นจุดแดงเล็ก ๆ ร่วมด้วย (แต่บางครั้งอาจมีจ้ำเขียวด้วยก็ได้) ขึ้นตามหน้า แขน ขา ซอกรักแร้ และในช่องปาก (เพดานปาก กระพุ้งแก้ม และลิ้นไก่) ซึ่งเป็นตัวบอกว่าเกล็ดเลือดในร่างกายต่ำลง และบางรายอาจมีเลือดออกตามไรฟัน หรือเลือดกำเดาไหลได้


- ในระยะนี้ผู้ป่วยจะมีไข้สูงลอยอยู่ประมาณ 2-7 วัน ถ้าไม่มีอาการรุนแรง ส่วนมากไข้จะลดลงในวันที่ 5-7 แต่บางรายอาจมีไข้เกิน 7 วันก็ได้ แต่ถ้าเป็นมากก็จะปรากฏอาการระยะที่ 2
- ส่วนมากผู้ที่เป็นไข้เลือดออกมักจะไม่ค่อยมีอาการคัดจมูก น้ำมูกไหล หรือไอมากอย่างผู้ป่วยที่เป็นไข้หวัดหรือออกหัด แต่ในบางรายอาจมีอาการเจ็บคอ คอแดงเล็กน้อย หรือมีอาการไอบ้างเล็กน้อย
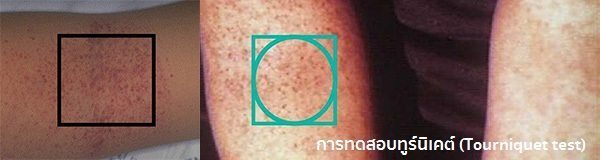
- การทดสอบทูร์นิเคต์ (Tourniquet test) ส่วนใหญ่จะให้ผลบวกตั้งแต่เริ่มมีไข้ได้ 2 วันเป็นต้นไป และในวงกลมเส้นผ่าศูนย์กลาง 1 นิ้ว มักจะพบจุดเลือดออกมากกว่า 10-20 จุดเสมอ
- ในเด็กที่ป่วยเป็นโรคไข้เลือดออก มักพบว่ามีอาการในระยะเริ่มต้นเพียงเล็กน้อยเท่านั้น ซึ่งหากผู้ปกครองละเลยพาไปรับการรักษาที่โรงพยาบาล ก็มีโอกาสที่ผู้ป่วยเด็กจะเสียชีวิตเนื่องจากได้รับการรักษาที่ล่าช้าได้
- ระยะที่ 2 (ระยะช็อกและมีเลือดออก หรือ ระยะวิกฤติ) มักจะพบในไข้เลือดออกที่เกิดจากเชื้อเดงกีที่มีความรุนแรงขั้นที่ 3 และ 4 อาการจะเกิดขึ้นในช่วงระหว่างวันที่ 3-7 ของโรค ซึ่งถือว่าเป็นช่วงที่วิกฤติของโรค โดยอาการไข้จะเริ่มลดลง แต่ผู้ป่วยกลับมีอาการทรุดหนัก มีอาการปวดท้องและอาเจียนบ่อยขึ้น ซึมมากขึ้น กระสับกระส่าย เหงื่อออก ตัวเย็น ปลายมือเท้าเย็น ปัสสาวะออกน้อย ชีพจรเต้นเบาแต่เร็ว (อาจมากกว่า 120 ครั้ง/นาที) และมีความดันต่ำ ซึ่งเป็นอาการของภาวะช็อก (ภาวะนี้เกิดขึ้นเนื่องจากพลาสมาไหลซึมออกจากหลอดเลือด จึงทำให้ปริมาตรของเลือดลดลงมาก) ถ้าเป็นรุนแรง ผู้ป่วยอาจมีอาการไม่ค่อยรู้สึกตัว ตัวเย็นชืด ปากเขียว คลำชีพจรไม่ได้ และความดันตกจนวัดไม่ได้ หากไม่ได้รับการรักษาอย่างทันท่วงที ก็อาจทำให้เสียชีวิตได้ภายใน 1-2 วัน
- ในบางรายอาจมีอาการปวดท้องมาก ท้องโตขึ้น หายใจหอบเหนื่อย เนื่องจากมีน้ำรั่วออกจากหลอดเลือดเข้าสู่ช่องเยื่อหุ้มปอดและช่องท้อง
- ผู้ป่วยอาจมีอาการเลือดออกตามผิวหนัง (มีจ้ำเขียวพรายย้ำขึ้น) เนื่องจากเส้นเลือดเปราะ หรืออาจมีเลือดกำเดาไหล เลือดออกตามไรฟัน อาเจียนเป็นเลือดสด ๆ หรือเป็นสีกาแฟ ถ่ายอุจจาระเป็นเลือดสด ๆ หรือเป็นสีน้ำมันดิบ ๆ ถ้าเลือดออกมักจะทำให้เกิดภาวะช็อกรุนแรงและผู้ป่วยอาจเสียชีวิตในเวลาอันรวดเร็ว
- ในระยะนี้จะกินเวลาประมาณ 24-72 ชั่วโมง ถ้าหากผู้ป่วยสามารถผ่านช่วงวิกฤตินี้ไปได้ก็จะเข้าสู่ระยะที่ 3 ต่อไป
- ระยะที่ 3 (ระยะฟื้นตัว) ในรายที่มีภาวะช็อกไม่รุนแรง เมื่อผ่านวิกฤติช่วงระยะที่ 2 ไปแล้ว อาการก็จะดีขึ้นอย่างรวดเร็ว หรือแม้แต่ผู้ป่วยที่มีภาวะช็อกรุนแรง เมื่อได้รับการรักษาอย่างถูกต้องและทันท่วงทีก็จะฟื้นตัวเข้าสู่สภาพปกติ โดยอาการที่แสดงว่าดีขึ้นนั้น คือ ผู้ป่วยจะเริ่มอยากรับประทานอาหาร แล้วอาการต่าง ๆ ก็จะกลับคืนสู่สภาพปกติ ชีพจรเต้นช้าลง ความดันโลหิตกลับมาสู่ปกติ ปัสสาวะออกมากขึ้น
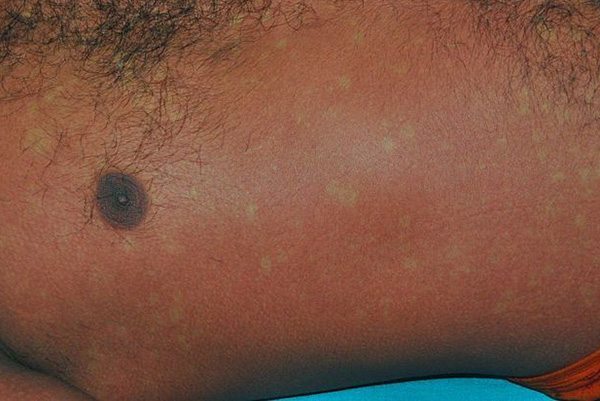
- ในบางรายอาจพบผื่นซึ่งมีลักษณะจำเพาะขึ้นเป็นวงเล็ก ๆ สีขาว ๆ บนปื้นสีแดงตามผิวหนังอีกที (ดูคล้าย “เกาะสีขาวในทะเลสีแดง” ซึ่งเชื่อว่าเป็นปรากฏการณ์ที่ภูมิคุ้มกันของร่างกายกำลังจัดการกับเชื้อ) โดยเฉพาะที่ขาทั้งสองข้าง ผื่นชนิดนี้ส่วนมากจะไม่มีอาการคันและไม่เจ็บ แต่อาจพบอาการคันตามผิวหนังเพียงเล็กน้อยประมาณ 16-27% ของผู้ป่วย หากคันมากอาจใช้คาลาไมน์โลชั่นทาแก้คันได้ ผื่นมักจะหายได้เองภายใน 1 สัปดาห์ โดยไม่ค่อยทิ้งรอยดำหรือแผลเป็น แต่อาจพบอาการผิวหนังลอกเป็นขุยได้บ้างเล็กน้อย ทั้งนี้ ผื่นชนิดแรก (อาการผิวหนังเป็นปื้นแดง) และชนิดที่สอง (ผื่นเป็นวงขาวเป็นปื้นสีแดง) นี้ ไม่จำเป็นต้องพบคู่กัน

- ระยะนี้อาจกินเวลาประมาณ 7-10 วัน (หลังจากผ่านพ้นระยะที่ 2 มาแล้ว) ถ้ารวมเวลาตั้งแต่เริ่มป่วยเป็นไข้จนแข็งแรงดีก็จะใช้เวลาประมาณ 7-14 วัน ส่วนในรายที่มีอาการเพียงเล็กน้อยอาจเป็นอยู่ 3-4 วัน ก็หายได้เอง ส่วนอาการไข้ (ตัวร้อน) อาจเป็นอยู่ 2-7 วัน หรือบางรายอาจนานเป็น 10 วันก็ได้
- ในบางรายอาจพบผื่นซึ่งมีลักษณะจำเพาะขึ้นเป็นวงเล็ก ๆ สีขาว ๆ บนปื้นสีแดงตามผิวหนังอีกที (ดูคล้าย “เกาะสีขาวในทะเลสีแดง” ซึ่งเชื่อว่าเป็นปรากฏการณ์ที่ภูมิคุ้มกันของร่างกายกำลังจัดการกับเชื้อ) โดยเฉพาะที่ขาทั้งสองข้าง ผื่นชนิดนี้ส่วนมากจะไม่มีอาการคันและไม่เจ็บ แต่อาจพบอาการคันตามผิวหนังเพียงเล็กน้อยประมาณ 16-27% ของผู้ป่วย หากคันมากอาจใช้คาลาไมน์โลชั่นทาแก้คันได้ ผื่นมักจะหายได้เองภายใน 1 สัปดาห์ โดยไม่ค่อยทิ้งรอยดำหรือแผลเป็น แต่อาจพบอาการผิวหนังลอกเป็นขุยได้บ้างเล็กน้อย ทั้งนี้ ผื่นชนิดแรก (อาการผิวหนังเป็นปื้นแดง) และชนิดที่สอง (ผื่นเป็นวงขาวเป็นปื้นสีแดง) นี้ ไม่จำเป็นต้องพบคู่กัน
ระดับความรุนแรงของโรคไข้เลือดออก
ไข้เลือดออกสามารถแบ่งระดับความรุนแรงเป็น 4 ขั้น ได้แก่
- ขั้นที่ 1 (เกรด 1) ผู้ป่วยจะมีไข้และมีอาการแสดงทั่ว ๆ ไปที่ไม่เฉพาะเจาะจง อาการแสดงของการมีเลือดออกมีเพียงอย่างเดียว คือ มีจุดแดง ๆ ตามผิวหนังโดยไม่มีอาการเลือดออกอย่างอื่น และการทดสอบทูร์นิเคต์ให้ผลบวก
- ขั้นที่ 2 (เกรด 2) ผู้ป่วยจะมีอาการเพิ่มขึ้นจากขั้นที่ 1 คือ มีเลือดออกเอง อาจออกเป็นจ้ำเลือดที่ใต้ผิวหนัง หรือมีเลือดออกจากที่อื่น ๆ เช่น อาเจียนเป็นเลือด ถ่ายอุจจาระเป็นเลือด แต่ยังไม่มีภาวะช็อก ชีพจรและความดันโลหิตยังคงเป็นปกติ
- ขั้นที่ 3 (เกรด 3) ผู้ป่วยจะมีอาการแสดงของภาวะช็อก เช่น กระสับกระส่าย เหงื่อออก มือเท้าเย็น ชีพจรเต้นเบาแต่เร็ว ความดันต่ำหรือมีความแตกต่างระหว่างความดันช่วงบนและความดันช่วงล่าง ซึ่งเรียกว่า แรงชีพจร หรือ ความดันชีพจร (Pulse pressure) น้อยกว่า 30 มม.ปรอท เช่น ความดันช่วงบน 80 ช่วงล่าง 60
- ขั้นที่ 4 (เกรด 4) ผู้ป่วยจะมีภาวะช็อกอย่างรุนแรง ชีพจรเบาและเร็วจนจับไม่ได้ ความดันตกจนวัดไมได้ และ/หรือมีเลือดออกมาก เช่น อาเจียนหรือถ่ายเป็นเลือดมาก
ไข้เลือดออกที่เกิดจากเชื้อชิกุนคุนยา (ไข้ปวดข้อยุงลาย) จะมีความรุนแรงในขั้นที่ 1 และ 2 จะไม่ทรุดต่อไปเป็นขั้นที่ 3 และ 4 ส่วนไข้เลือดออกที่เกิดจากเชื้อเดงกี (Dengue virus) อาจมีความรุนแรงถึงขั้นที่ 3 และ 4 ได้ประมาณ 20-30% และที่เหลืออีก 70-80% จะแสดงอาการในขั้นที่ 1 และ 2
การเปลี่ยนแปลงของผู้ป่วยตามขั้นต่าง ๆ จะเกิดขึ้นอย่างรวดเร็ว ดังนั้น แพทย์จะดูแลผู้ป่วยอย่างใกล้ชิด โดยเฉพาะอย่างยิ่ง คือ การเปลี่ยนจากขั้นที่ 2 มาขั้นที่ 3 และ 4 ควรจับชีพชร วัดความดันโลหิต และอาจต้องตรวจหาความเข้มข้นของเลือดโดยการเจาะเลือดตรวจฮีมาโตคริต และตรวจนับคำนวณเกล็ดเลือดเป็นระยะ ๆ
ภาวะแทรกซ้อนของโรคไข้เลือดออก
โรคไข้เลือดออกเป็นโรครุนแรง แต่โอกาสรักษาให้หายก็มีสูงเมื่อได้รับการตรวจรักษาตั้งแต่แรก หากไม่ได้รับการรักษา ผู้ป่วยจะมีโอกาสเสียชีวิตสูงถึง 50% จากการเกิดภาวะแทรกซ้อน
- เลือดออกตามอวัยวะต่าง ๆ เป็นภาวะแทรกซ้อนที่สำคัญของโรคไข้เลือดออก ซึ่งมีตั้งแต่ไม่รุนแรง เช่น เลือดออกที่ผิวหนัง เลือดกำเดาไหล ไปจนถึงเลือดออกรุนแรงตามอวัยวะภายในต่าง ๆ เช่น สมอง กระเพาะอาหาร ลำไส้ และปอด ซึ่งมักจะทำให้มีอัตราการเสียชีวิตสูง
- ภาวะช็อกซึ่งอาจเป็นสาเหตุทำให้เสียชีวิต
- อาจทำให้เกิดภาวะตับวาย (มีอาการดีซ่าน) ซึ่งเป็นภาวะร้ายแรงที่อาจทำให้เสียชีวิตได้ มักพบในผู้ป่วยที่มีภาวะช็อกอยู่นาน
- ภาวะน้ำเกินในร่างกายจนเกิดมีน้ำในช่องเยื่อหุ้มปอดหรือในช่องท้องมากเกินไป จนทำให้เกิดอาการหอบ หายใจลำบาก ซึ่งภาวะนี้เกิดจากการรั่วไหลของน้ำออกนอกหลอดเลือดในช่วงเข้าสู่ระยะช็อก หากตรวจพบและให้การรักษาได้ทันท่วงที เลือกใช้ชนิดและกำหนดปริมาณน้ำเกลืออย่างเหมาะสมทางหลอดเลือด ผู้ป่วยจะสามารถผ่านพ้นระยะนี้ไปได้อย่างปลอดภัย
- อาจทำให้เป็นปอดอักเสบ (อาจมีภาวะมีน้ำในช่องเยื่อหุ้มปอดร่วมด้วยหรือไม่ก็ได้) หลอดลมอักเสบ สมองอักเสบ หรือกล้ามเนื้อหัวใจอักเสบแทรกซ้อนได้ แต่ก็มีโอกาสเกิดขึ้นได้น้อยมาก
- หากผู้ป่วยไข้เลือดออกได้รับน้ำเกลือเข้าทางหลอดเลือดดำมากเกินไป อาจทำให้เกิดภาวะปอดบวมน้ำ (Pulmonary edema) จนเป็นอันตรายได้ ดังนั้นเวลาให้น้ำเกลือทางหลอดเลือด แพทย์จะตรวจดูอาการผู้ป่วยอย่างใกล้ชิด
- ภาวะแทรกซ้อนอื่น ๆ เช่น ไตวาย สมองทำงานผิดปกติ
การวินิจฉัยโรคไข้เลือดออก
แพทย์สามารถวินิจฉัยโรคไข้เลือดออกได้จากอาการที่แสดงเป็นหลัก โดยเฉพาะอาการไข้สูง 39-41 องศาเซลเซียส หน้าแดง เปลือกตาแดง อาจคลำได้ตับโต กดเจ็บ มีผื่นแดง หรือจุดแดงจ้ำเขียว โดยไม่มีอาการคัดจมูก น้ำมูกไหล ไอ หรือเจ็บคอ ร่วมกับการมีประวัติโรคไข้เลือดออกของคนที่อาศัยอยู่บริเวณเดียวกัน หรือมีการระบาดของโรคในช่วงนั้น ๆ และการทดสอบทูร์นิเคต์ให้ผลบวก ซึ่งจะช่วยสนับสนุนการวินิจฉัยโรคนี้ได้
นอกจากนี้ การส่งตรวจเลือด ซีบีซี (CBC) จะตรวจพบเกล็ดเลือดต่ำ เม็ดเลือดขาวค่อนข้างต่ำและความเข้มข้นของเลือดสูง เพียงเท่านี้ก็สามารถวินิจฉัยโรคได้เป็นส่วนใหญ่แล้ว แต่ในบางราย หากอาการ ผลการตรวจร่างกาย และผลเลือดในเบื้องต้นยังไม่สามารถวินิจฉัยโรคได้ ในปัจจุบันก็มีวิธีการส่งเลือดไปตรวจหาภูมิคุ้มกันต้านทานต่อเชื้อไวรัสเดงกี ซึ่งจะช่วยทำให้การวินิจฉัยโรคนี้ได้อย่างแม่นยำมากขึ้น
การทดสอบทูร์นิเคต์ (Tourniquet test) เป็นการทดสอบโดยใช้เครื่องวัดความดันรัดเหนือข้อศอกของผู้ป่วยด้วยค่าความดันกึ่งกลางระหว่างความดันช่วงบนและความดันช่วงล่างของคนคนนั้นเป็นเวลานาน 5 นาที (ถ้าไม่มีเครื่องวัดความดัน ก็อาจใช้ยางหนังสติ๊กรัดเหนือข้อศอกให้แน่นเล็กน้อย ให้ยังพอคลำชีพจรที่ข้อมือได้ เป็นเวลานาน 5 นาที) ถ้าพบว่ามีจุดเลือดออกหรือจุดแดงเกิดขึ้นที่บริเวณท้องแขนใต้ตำแหน่งที่รัดเป็นจำนวนมากกว่า 10 จุดในวงกลมขนาดเส้นผ่าศูนย์กลาง 1 นิ้ว ก็แสดงว่าได้ผลบวก แต่ถ้าน้อยกว่า 10 จุด ก็แสดงว่าได้ผลลบ ซึ่งในผู้ป่วยไข้เลือดออกนี้ การทดสอบจะได้ผลบวกได้มากกว่า 80% ตั้งแต่เริ่มมีไข้ได้ 2 วันเป็นต้นไป แต่ในช่วง 1-2 วันแรกอาจยังให้ผลลบได้ แต่ในคนที่เป็นโรคเลือดที่มีเกล็ดเลือดต่ำ เช่น โลหิตจางอะพลาสติก ไอพีที หรือคนที่เป็นไข้หวัด หรือไข้อื่น ๆ ก็อาจให้ผลบวกได้เช่นกัน ส่วนในผู้ป่วยไข้เลือดออกที่อยู่ในภาวะช็อกหรือกำลังจะช็อก หรือผู้ป่วยที่อ้วนมาก (ความดันที่วัดอาจจะไม่กดทับเส้นเลือด เนื่องจากมีชั้นไขมันที่หนามาก) หรือผู้ป่วยที่ผอมมาก (ความดันที่วัดไม่กระชับวงแขน) การทดสอบนี้อาจให้ผลลบลวงได้
ไข้เลือดออกมักแยกออกจากไข้หวัดได้อย่างชัดเจน โดยที่ไข้เลือดออกจะไม่มีอาการคัดจมูกน้ำมูกไหล อาจมีไข้สูงหน้าแดง ตาแดง หรือมีผื่นขึ้นคล้ายหัด แต่ก็สามารถแยกออกจากหัดได้ โดยผู้ป่วยที่เป็นหัดจะมีน้ำมูกและไอมาก และตรวจพบจุดค็อปลิก (Koplik’s spot) ซึ่งเป็นจุดสีขาว ๆ เหลือง หรือแดง ขนาดเล็ก ๆ คล้ายเม็ดงาที่กระพุ้งแก้มด้านในบริเวณใกล้ฟันกรามล่างหรือฟันกรามด้านบนสองซี่สุดท้าย นอกจากนี้อาการไข้สูงโดยไม่มีน้ำมูก ยังอาจทำให้ดูคล้ายไข้หวัดใหญ่ ไทฟอยด์ มาลาเรีย ไข้ผื่นกุหลาบในทารก ตับอักเสบจากไวรัสระยะแรก โรคฉี่หนู เป็นต้น
ในช่วงฤดูฝนหรือในช่วงที่มีการระบาดของไข้เลือดออก ถ้าพบผู้ที่มีอาการไข้สูงเฉียบพลัน ไม่ว่าจะเด็กเล็กหรือผู้ใหญ่ ควรทดสอบทูร์นิเคต์ หรือตรวจพิเศษอื่น ๆ เพิ่มเติม เพื่อพิสูจน์ไข้เลือดออกทุกราย
วิธีรักษาโรคไข้เลือดออก
ในปัจจุบันยังไม่มียารักษาโรคไข้เลือดออกโดยตรง หากอาการไม่รุนแรงโรคนี้จะหายได้เอง ดังนั้น การรักษาจึงเป็นเพียงการรักษาไปตามอาการเป็นสำคัญ กล่าวคือ ให้ยาลดไข้ เช็ดตัว ให้ดื่มน้ำมาก ๆ เพื่อป้องกันภาวะช็อก และการรักษาภาวะแทรกซ้อนต่าง ๆ ที่อาจจะเกิดขึ้น
- หากมีอาการไข้สูง โดยไม่มีอาการไอ เจ็บคอ หรือมีน้ำมูกไหลร่วมด้วย ควรไปพบแพทย์เพื่อปรึกษาและตรวจหาโรคไข้เลือดออก โดยเฉพาะหากพบในช่วงฤดูฝนหรือช่วงที่มีการระบาดของโรคไข้เลือดออก
- ผู้ป่วยที่มีอาการไม่รุนแรง (มีอาการในขั้นที่ 1) คือมีแต่อาการไข้สูง ปวดศีรษะ เบื่ออาหาร โดยยังไม่มีอาการเลือดออกหรือมีภาวะช็อก แพทย์จะให้ยาลดไข้ ยาผงเกลือแร่ (ORS) เพื่อป้องกันภาวะช็อก และให้กลับไปสังเกตอาการที่บ้าน จากนั้นก็จะนัดผู้ป่วยกลับมาติดตามดูอาการที่โรงพยาบาลเป็นระยะ ๆ โดยที่ผู้ป่วยไม่ต้องนอนพักรักษาตัวในโรงพยาบาล ไม่ต้องฉีดยาให้น้ำเกลือ หรือให้ยาพิเศษแต่อย่างใด รวมทั้งไม่ต้องให้ยาปฏิชีวนะและสเตียรอยด์ พร้อมทั้งแนะนำให้ปฏิบัติตามคำแนะนำต่อไปนี้
- ให้ผู้ป่วยนอนพักผ่อนให้มาก ๆ ในที่ที่มีอากาศถ่ายเทดี
- ให้ดื่มน้ำมาก ๆ จนปัสสาวะออกมากและใส โดยอาจเป็นน้ำเปล่า น้ำผลไม้ น้ำอัดลมที่เขย่าฟองออกแล้ว หรือผงละลายเกลือแร่ (ORS) ก็ได้ เพื่อป้องกันภาวะขาดน้ำจากไข้สูง และจากการรั่วของน้ำออกนอกหลอดเลือด ซึ่งเป็นสาเหตุทำให้ผู้ป่วยมีความดันโลหิตต่ำลงและเข้าสู่ภาวะช็อกได้
- ให้รับประทานอาหารอ่อน ๆ ที่ย่อยง่าย ๆ เช่น โจ๊ก ข้าวต้ม ถ้าเบื่ออาหารหรือรับประทานอาหารได้น้อย แนะนำให้ดื่มนม น้ำหวาน น้ำผลไม้ หรือน้ำเกลือแร่ ถ้าอาเจียนแนะให้ดื่มน้ำเกลือแร่ครั้งละน้อย ๆ แต่บ่อย ๆ
- รับประทานผลไม้ที่มีวิตามินซี หรือรับประทานวิตามินซีเสริม
- หลีกเลี่ยงอาหารที่มีรสจัดทุกชนิด เพราะอาจระคายเคืองต่อกระเพาะอาหาร และหลีกเลี่ยงอาหารหรือน้ำที่มีสีดำ สีน้ำตาล หรือสีแดง เพราะอาจทำให้สับสนกับภาวะเลือดออกในทางเดินอาหารได้หากผู้ป่วยอาเจียน
- หลีกเลี่ยงการใช้ยาอื่นโดยไม่จำเป็น โดยเฉพาะยาสเตียรอยด์ ยาปฏิชีวนะ รวมไปถึงการฉีดยาเข้ากล้ามเนื้อ
- หากมีไข้สูงให้ใช้ผ้าชุบน้ำอุณหภูมิปกติหรือน้ำอุ่นบิดพอหมาด ๆ เช็ดบริเวณหน้า ลำตัว แขนขา แล้วพัก และเช็ดต่อที่บริเวณรักแร้ แผ่นอก แผ่นหลัง ขาหนีบสลับกันไปมา โดยให้ทำติดต่อกันอย่างน้อย 15 นาที ระหว่างเช็ดตัวหากมีอาการหนาวสั่นก็ให้หยุดและห่มผ้าบาง ๆ และให้รับประทานยาลดไข้พาราเซตามอล (Paracetamol) เท่านั้น โดยควรพยายามให้อุณหภูมิของร่างกายต่ำกว่า 40 องศา
- ขนาดยาที่ใช้ในผู้ใหญ่คือ พาราเซตามอลชนิดเม็ดละ 500 มิลลิกรัม รับประทานครั้งละ 1-2 เม็ด ทุก 4-6 ชั่วโมง โดยไม่ควรรับประทานเกินวันละ 8 เม็ด (4 กรัม) ใน 24 ชั่วโมง ส่วนขนาดยาที่ใช้ในเด็กคือ พาราเซตามอลชนิดน้ำ 10-15 มิลลิกรัม/น้ำหนักตัว 1 กิโลกรัม/ครั้ง ทุก 4-6 ชั่วโมง โดยไม่ควรรับประทานเกินวันละ 5 ครั้ง หรือ 2.6 กรัม ใน 24 ชั่วโมง ยาพาราเซตามอลนี้เป็นยาที่ใช้รับประทานตามอาการ ดังนั้น หากไม่มีไข้แล้วก็สามารถหยุดใช้ยาได้ทันที และอย่าใช้ยานี้เกินขนาดที่กำหนด เพราะถ้าให้มากไปหรือถี่เกินกว่าที่กำหนด อาจมีพิษต่อตับถึงขั้นเป็นอันตรายได้
- ยาพาราเซตามอลชนิดน้ำสำหรับเด็กมีจำหน่ายในหลายความแรง ได้แก่ 120 มิลลิกรัมต่อ 1 ช้อนชา (1 ช้อนชา เท่ากับ 5 มิลลิลิตร), 250 มิลลิกรัมต่อ 1 ช้อนชา, และ 60 มิลลิกรัมต่อ 0.6 มิลลิลิตร โดยส่วนใหญ่จะเป็นยาน้ำเชื่อมที่ต้องรินใส่ช้อนเพื่อเด็ก แต่ในกรณีของเด็กทารก การป้อนยาจะทำได้ค่อนข้างยาก จึงควรใช้แบบบรรจุในขวดที่มาพร้อมหลอดหยด เวลาใช้ก็เพียงแต่ใช้หลอดหยดดูดยาออกจากขวดและนำไปป้อนเด็กได้เลย ด้วยเหตุนี้ผู้ปกครองของเด็กควรอ่านฉลากและวิธีการใช้ยาให้ดีก่อนนำไปป้อนเด็ก กล่าวคือ หากเด็กมีน้ำหนักตัว 10 กิโลกรัม และยาน้ำที่ใช้มีความแรง 120 มิลลิกรัมต่อ 1 ช้อนชา ก็ควรป้อนยาให้เด็กครั้งละ 1 ช้อนชา (5 มิลลิลิตร) และป้อนซ้ำได้ทุก 4-6 ชั่วโมง แต่ไม่มีป้อนยาเกินวันละ 5 ครั้ง และหากไม่มีไข้แล้วก็สามารถหยุดยาได้ทันที
- ควรให้ยาลดไข้เฉพาะเมื่อเวลามีไข้สูงเกิน 38.5 องศา เพราะหากให้ตอนไข้ต่ำกว่านี้และให้มากไปก็อาจทำให้มีพิษต่อตับได้
- ห้ามใช้ยาลดไข้ชนิดอื่น ๆ เช่น แอสไพริน (Aspirin) ไอบูโพรเฟน (Ibuprofen) หรือยี่ห้ออื่น ๆ ที่ไม่ใช่ประกอบด้วยยาพาราเซตามอลล้วน ๆ เพราะยาแก้ไข้ชนิดอื่น ๆ อาจทำให้เกิดอันตรายต่อผู้ป่วยไข้เลือดออกได้ เนื่องจากตัวยาดังกล่าวจะยิ่งส่งเสริมการเกิดภาวะเลือดออกผิดปกติได้ง่ายขึ้น และอาจทำให้เกิดโรคเรย์ซินโดรมได้
- อย่างไรก็ตาม ถึงแม้จะให้ยาลดไข้ไปแล้ว แต่บางครั้งไข้อาจจะไม่ลดเลยก็ได้ ถ้าไข้ไม่ลดก็ให้เช็ดตัวบ่อย ๆ
- เฝ้าสังเกตอาการอย่างใกล้ชิด ซึ่งแพทย์จะนัดผู้ป่วยมาตรวจดูอาการทุกวัน จับชีพจร วัดความดัน และตรวจดูอาการเลือดออก รวมทั้งการทดสอบทูร์นิเคต์ ถ้าวันแรก ๆ ให้ผลลบก็ต้องทำซ้ำในวันต่อ ๆ มา
- ผู้ป่วยที่เป็นไข้เลือดออกในระยะแรก (ระยะที่ 1) ถ้ามีอาการปวดท้อง อาเจียนมาก เบื่ออาหาร ดื่มน้ำได้น้อย อาจมีภาวะช็อกตามมาได้ ดังนั้นถ้าพบอาการเหล่านี้ควรระมัดวังเป็นพิเศษ โดยพยายามดื่มน้ำให้มาก ๆ แต่ถ้าดื่มไม่ได้ควรไปโรงพยาบาล ซึ่งอาจต้องให้น้ำเกลือทางหลอดเลือดดำและเฝ้าสังเกตอาการอย่างใกล้ชิดต่อไป
- หากมีอาการผิดปกติเกิดขึ้น เช่น ไข้ลดลง ตัวเย็นผิดปกติ มือเท้าเย็น เหงื่อแตก กระสับกระส่าย, อาเจียนมาก ไม่สามารถรับประทานอาหารและน้ำได้เพียงพอ, ปวดท้องมาก, มีเลือดออกรุนแรง (เช่น อาเจียนเป็นเลือด ถ่ายดำ), ไม่ปัสสาวะนานเกิน 6 ชั่วโมง, ซึมลง ไม่ค่อยรู้สึกตัว, หอบเหนื่อย บวม ให้รีบมาพบแพทย์ทันที
- เมื่อพ้นระยะ 1 สัปดาห์ไปแล้ว ผู้ป่วยก็มักจะมีอาการทุเลาลงและฟื้นตัวได้ แต่หากมีเลือดออกหรือสงสัยว่าเริ่มมีภาวะช็อก ควรรีบไปแพทย์
- ระยะวิกฤติของโรคไข้เลือดออกคือวันที่ 3-7 ของไข้ ซึ่งผู้ป่วยอาจมีภาวะช็อกหรือมีเลือดออกได้ ดังนั้นจึงควรเฝ้าสังเกตอาการอย่างใกล้ชิด เพราะถ้าพ้นระยะนี้ไปได้ก็ถือว่าปลอดภัยแล้ว โดยถ้าพบอาการเพียงอย่างใดอย่างหนึ่งดังต่อไปนี้ควรรีบไปโรงพยาบาลโดยเร็ว ได้แก่ กระสับกระส่ายหรือซึมมาก, ปวดท้องตรงยอดอกหรือลิ้นปี่, อาเจียนมาก, มือเท้าเย็นชืด มีเหงื่อออก และท่าทางไม่สบายมาก, หายใจหอบและเขียว, มีจ้ำเลือดตามตัวหลายแห่ง, มีเลือดออก (เช่น เลือดกำเดาไหล อาเจียนเป็นเลือดสด ๆ หรือเป็นสีน้ำมันดิบ ๆ ถ่ายอุจจาระเป็นเลือด เป็นต้น)
- ผู้ป่วยที่อาเจียนมากหรือมีภาวะขาดน้ำ หรือมีอาการรุนแรงอื่น ๆ เช่น ปวดท้องมากตรงยอดอกหรือลิ้นปี่ ปัสสาวะออกน้อย กระสับกระส่ายหรือซึมมาก หรือมือเท้าเย็นชืด ควรรีบนำส่งโรงพยาบาลโดยเร็ว ซึ่งแพทย์จะให้อยู่เฝ้าสังเกตอาการและดูแลรักษาที่โรงพยาบาล เพื่อเฝ้าระวังภาวะช็อกและมีเลือดออก ซึ่งนอกจากจะตรวจวัดชีพจรและความดันโลหิตอย่างใกล้ชิดแล้ว แพทย์จะเจาะเลือดตรวจวัดระดับฮีมาโตคริต (HCT) เพื่อตรวจนับจำนวนเม็ดเลือดขาวและจำนวนเกล็ดเลือด (มักต่ำกว่าปกติทั้งคู่ เม็ดเลือดขาวต่ำหรือน้อยกว่า 5,000/ลบ. มม. และเกล็ดเลือดต่ำกว่า 100,000/ลบ.มม) เพื่อประเมินความรุนแรงเป็นระยะ ๆ พร้อมทั้งให้น้ำเกลือเป็นระยะเวลา 24-48 ชั่วโมง
- ในรายที่จำเป็นต้องให้น้ำเกลือทางหลอดเลือดดำ แพทย์จะให้ด้วยความระมัดระวัง ไม่ให้น้อยไปหรือมากไป โดยเฉพาะอย่างยิ่งในช่วงที่มีภาวะวิกฤติประมาณ 24-48 ชั่วโมง จำเป็นต้องตรวจวัดระดับฮีมาโตคริตอย่างใกล้ชิด และปรับปริมาณและความเร็วของน้ำเกลือที่ให้ตามความรุนแรงของผู้ป่วย ซึ่งต้องระวังไม่ให้น้ำเกลือมากหรือเร็วเกินไป เพราะอาจจะทำให้เกิดภาวะปอดบวมน้ำจนเป็นอันตรายได้ โดยปริมาณของน้ำเกลือที่ให้นั้นจะคำนวณจากน้ำหนักตัวและปรับลดปริมาณและความเร็วไปตามระดับฮีมาโตคริตที่ตรวจพบ ซึ่งโดยทั่วไปปริมาณของน้ำเกลือที่ควรได้รับใน 24 ชั่วโมง สำหรับน้ำหนักตัว 10, 15, 20, 25, 30, 35, 40, 45, 50, 55 และ 60 กิโลกรัม คือประมาณ 1,500, 2,000, 2,500, 2,800, 3,200, 3,500, 3,800, 4,000, 4,200, 4,400 และ 4,600 มิลลิลิตร ตามลำดับ
- ในช่วงที่เกล็ดเลือดต่ำ ควรหลีกเลี่ยงการกระทบกระแทก การทำหัตถการหรือการผ่าตัด และใช้ยาบางชนิดที่ทำให้เกล็ดเลือดทำงานผิดปกติ เช่น ยาป้องกันเลือดแข็งตัว ยาแอสไพริน ยาแก้ปวด และยายาต้านการอักเสบที่ไม่ใช่สเตียรอยด์ (NSAIDs) เช่น ไอบูโพรเฟน (Ibuprofen), อินโดเมทาซิน (Indomethacin) เป็นต้น
- ผู้ป่วยที่มีภาวะช็อกหรือมีเลือดออก (ขั้นที่ 3 และ 4) ควรรีบนำส่งโรงพยาบาลโดยด่วน โดยแพทย์จะทำการวินิจฉัยด้วยการเจาะเลือดตรวจฮีมาโตคริต เพื่อตรวจความเข้มข้นของเลือดเป็นระยะ ๆ ถ้าเลือดข้นมากไป เช่น ฮีมาโตคริตมีค่ามากกว่า 50% ขึ้นไป ก็แสดงว่าปริมาตรของเลือดลดน้อย ซึ่งจะเป็นสาเหตุของภาวะช็อกได้ โดยแพทย์จะให้น้ำเกลือจนกว่าความเข้มข้นของเลือดจะกลับลงมาเป็นปกติ (ค่าฮีมาโตคริตปกติในเพศชายอยู่ที่ 45% และเพศหญิงอยู่ที่ 40%) นอกจากนี้ อาจต้องตรวจนับจำนวนเกล็ดเลือดซึ่งจะเริ่มต่ำประมาณวันที่ 3-4 ของไข้ (โรคยิ่งรุนแรงเกล็ดเลือดจะยิ่งต่ำ) ตรวจอิเล็กโทรไลต์ในเลือด ตรวจการทำงานของตับ มักพบ AST และ ALT สูง ตรวจภาวะการแข็งตัวของเลือด (Congulation study) ตรวจปัสสาวะ เอกซเรย์ปอด เป็นต้น
- ในรายที่ยังวินิจฉัยได้ไม่แน่ชัด อาจต้องทดสอบน้ำเหลือง เพื่อดูสารภูมิต้านทานต่อเชื้อไข้เลือดออกด้วยวิธี ELISA ที่สามารถทราบผลได้จากการตรวจเพียงครั้งเดียว หรือวิธี Hemagglutination inhibition test (HI) ซึ่งต้องตรวจ 2 ครั้ง ห่างกัน 2 สัปดาห์ หรือโรงพยาบาลบางแห่งอาจทำการตรวจหาเชื้อในเลือดหรือปัสสาวะด้วยวิธี PCR หรือการแยกเชื้อในเซลล์เพาะเลี้ยง
- สำหรับการรักษา แพทย์จะให้น้ำเกลือเพื่อรักษาภาวะช็อก ถ้าจำเป็นก็อาจให้พลาสมาหรือสารแทนพลาสมา เช่น แอลบูมินหรือเดกซ์เทรน และให้เลือดเพิ่มเติมถ้าผู้ป่วยมีเลือดออกผิดปกติจนเกิดภาวะเสียเลือด
- เมื่อผู้ป่วยไม่มีไข้มาแล้ว 24 ชั่วโมง โดยที่ไม่ได้รับยาลดไข้ ผู้ป่วยอยากรับประทานอาหาร มีอาการดีขึ้นอย่างชัดเจน ความเข้มของเลือดคงที่ ครบ 3 วันจากรักษาภาวะช็อก มีเกล็ดเลือดมากกว่า 50,000 ไม่มีอาการแน่นท้องหรือแน่นหน้าอกจากน้ำในท้องหรือช่องเยื่อหุ้มปอด แพทย์จะอนุญาตให้ผู้ป่วยกลับบ้านได้
วิธีป้องกันโรคไข้เลือดออก
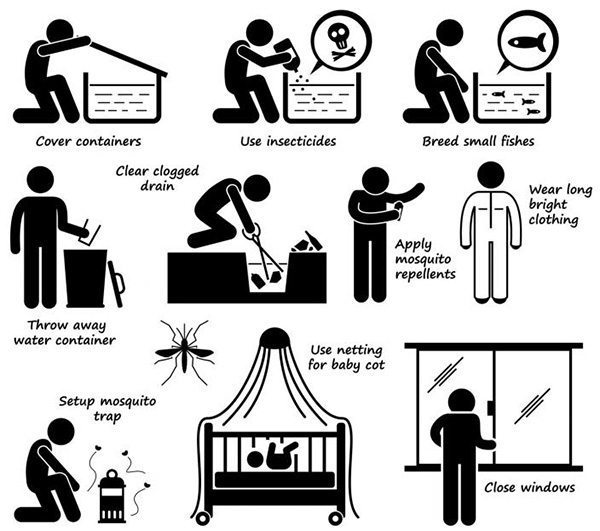
แม้ว่าในปัจจุบันกำลังมีการพัฒนาวัคซีนป้องกันการติดเชื้อไวรัสเดงกี แต่ก็ยังไม่มียาที่สามารถฆ่าเชื้อไวรัสชนิดนี้ได้ ดังนั้นวิธีป้องกันโรคไข้เลือดออกที่ดีที่สุด คือ การควบคุมยุงลายให้มีจำนวนลดลง ด้วยวิธีการดังต่อไปนี้
- ควบคุมแหล่งเพาะพันธุ์ของยุงลายและกำจัดยุงลายทั้งลูกน้ำและตัวเต็มวัย เช่น
- เปลี่ยนน้ำในแจกันดอกไม้สดบ่อย ๆ ทุก 7 วัน สำหรับแจกันพลูด่าง ต้องใช้น้ำชะล้างไข่หรือลูกน้ำที่เกาะติดอยู่ตามรากด้วย
- จานรองขาตู้กับข้าวควรใส่น้ำเดือดลงไปทุก 7 วัน หรือน้ำส้มสายชู หรือใส่เกลือแดง (Sodium Chloride) ลงในน้ำที่อยู่ในจานรองขาตู้ ในปริมาณ 2 ช้อนชาต่อน้ำ 1 แก้ว (250 มิลลิลิตร) เพื่อช่วยควบคุมและกำจัดลูกน้ำยุงลาย ซึ่งวิธีนี้พบว่า สามารถช่วยควบคุมลูกน้ำได้นานกว่า 7 วัน
- ปิดฝาตุ่มน้ำ โอ่งน้ำ ถังเก็บน้ำ แท็งก์น้ำ บ่อน้ำ กะละมัง หรือถ้าไม่มีฝาปิดและยังไม่ต้องการใช้ก็ควรวางคว่ำไว้ เพื่อป้องกันไม่ให้กลายเป็นที่วางไข่ของยุงลาย และควรหมั่นตรวจดูอยู่เสมอว่ามีลูกน้ำหรือไม่
- ล้างตุ่มน้ำ โอ่งน้ำทุก 10 วัน
- ควรเก็บกระป๋อง ขวดน้ำ กะลา ยางรถยนต์เก่า ๆ กระถางต้นไม้ เศษภาชนะแตกหัก หรือสิ่งที่จำเป็นที่ขังน้ำได้ ที่อยู่ในบริเวณบ้าน แหล่งชุมชน และโรงเรียน โดยนำมาทำลายหรือฝังดินให้หมด
- หมั่นตรวจสอบถาดรองน้ำที่ตู้เย็นหรือเครื่องปรับอากาศ โดยเฉพาะถาดระบายน้ำของเครื่องปรับอากาศที่ออกแบบมาไม่ดี มีรูระบายน้ำอยู่เหนือก้นถาดหลายเซนติเมตร ซึ่งจะทำให้มีน้ำขังจนเป็นแหล่งเพาะพันธุ์ยุงลายได้
- ตรวจสอบท่อระบายน้ำบนหลังคาว่า มีแอ่งขังน้ำหรือไม่ ถ้าหากมีต้องรีบจัดการซ่อมแซมให้เป็นปกติ หรือหากรั้วไม้หรือต้นไม้ที่มีรูกลวง ให้นำคอนกรีตมาเทใส่ปิดรู
- ถ้าเป็นไปได้ควรปรับพื้นบ้านและสนามอย่าให้เป็นหลุมเป็นบ่อที่จะทำให้เกิดน้ำขังได้
- ปล่อยปลากินลูกน้ำ เช่น ปลาหางนกยูง ลงในภาชนะเก็บน้ำ เช่น โอ่ง ตุ่ม หรือภาชนะละ 2-4 ตัว รวมถึงอ่างบัวและตู้ปลาก็ควรมีปลากินลูกน้ำด้วย เพื่อเป็นการช่วยควบคุมจำนวนลูกน้ำยุงลายไปด้วยอีกทางหนึ่ง
- ใส่ทรายอะเบท (Abate) ชนิด 1% ลงในตุ่มน้ำ โอ่งน้ำ และภาชนะกักเก็บน้ำทุกชนิด ในอัตราส่วน 10 กรัม/น้ำ 100 ลิตร (ตุ่มมังกรขนาด 8 ปี๊บ ให้ใส่ทรายอะเบท 2 ช้อนชา ส่วนตุ่มซีเมนต์ขนาด 12 ปี๊บ ให้ใส่ทรายอะเบท 2.5 ช้อนชา) และควรเติมใหม่ทุก 2-3 เดือน เป็นวิธีที่เหมาะกับภาชนะที่ไม่สามารถใส่ปลากินลูกน้ำได้ ส่วนน้ำที่ใส่ทรายอะเบทสามารถนำมาใช้ดื่มกินได้อย่างปลอดภัย
- พ่นสารเคมีหรือยากันยุงเพื่อกำจัดยุงตัวเต็มวัย เป็นวิธีที่มีประสิทธิภาพสูง แต่มีราคาแพงและเป็นพิษต่อคนและสัตว์เลี้ยง จึงต้องอาศัยผู้เชี่ยวชาญในการฉีดพ่นและฉีดเฉพาะในยามที่จำเป็นเท่านั้น โดยควรเลือกฉีดในช่วงเวลาที่มีคนอยู่อาศัยน้อยที่สุดและฉีดพ่นลงในแหล่งที่คาดเป็นแหล่งเพาะพันธุ์ยุง เช่น ท่อระบายน้ำ กระถางต้นไม้ เป็นต้น
- ใช้สารเคมีเพื่อกำจัดยุงในบ้านเรือน คือ ยาจุดกันยุง และสเปรย์ฉีดไล่ยุง โดยสารออกฤทธิ์อาจเป็นยาในกลุ่มไพรีทรอยด์ (Pyrethroids), ดีท (Diethyltoluamide – DEET) เป็นต้น เมื่อก่อนมียาฆ่ายุงที่มีชื่อว่าดีดีที (Dichlorodiphenyltrichloroethane – DDT) แต่สารนี้ได้ถูกยกเลิกไปแล้วเนื่องจากเป็นพิษต่อสิ่งมีชีวิตและตกค้างในสิ่งแวดล้อมเป็นระยะเวลานานมาก อย่างไรก็ตาม ถ้าขึ้นชื่อว่าสารเคมีไม่ว่าจะเป็นยาจุดกันยุงหรือสเปรย์ฉีดไล่ยุงก็มีความเป็นพิษต่อคนและสัตว์ได้ทั้งนั้น ดังนั้นเพื่อลดความเป็นพิษดังกล่าวจึงควรจุดยากันยุงในบริเวณที่มีอากาศถ่ายเทได้สะดวกและล้างมือทุกครั้งหลังจากสัมผัส ส่วนยาฉีดไล่ยุงจะมีความเป็นพิษมากกว่า ดังนั้นจึงห้ามฉีดลงบนผิวหนังโดยตรง และควรปฏิบัติตามวิธีใช้ที่ระบุไว้ข้างกระป๋องอย่างเคร่งครัด
- ตัดต้นไม้ที่รกครึ้ม เพื่อให้มีแสงสว่างและอากาศถ่ายเทดี
- หาวิธีป้องกันอย่าให้ยุงลายกัดทั้งในเวลากลางวันและกลางคืน
- นอนในมุ้งหรือนอนในห้องที่ติดมุ้งลวดเพื่อป้องกันไม่ให้ถูกยุงลายกัด โดยจะต้องปฏิบัติเหมือนกันทั้งในเวลากลางวันและกลางคืน
- หากไม่สามารถนอนในมุ้งหรือนอนในห้องที่ติดมุ้งลวดได้ ควรใช้ยากันยุงชนิดทาผิวซึ่งมีสารสำคัญที่สกัดจากธรรมชาติ เช่น น้ำมันตะไคร้หอม (Oil of citronella), น้ำมันยูคาลิปตัส (Oil of eucalyptus) ซึ่งมีความปลอดภัยสูงกว่านำมาทาหรือหยดใส่ผิวหนังใช้เป็นยากันยุง แต่ประสิทธิภาพจะดีกว่าดีท (DEET)
- ถ้าเป็นไปได้ควรใส่เสื้อผ้าที่หนาพอสมควรและควรเป็นเสื้อแขนยาวและกางเกงขายาว
- ให้ความรู้สุขศึกษาแก่ประชาชนเมื่อเข้าใกล้ฤดูฝนและร่วมกันรณรงค์ให้มีการทำลายแหล่งเพาะพันธุ์ยุงไปพร้อม ๆ กันทั้งในบ้าน โรงเรียน และแหล่งชุมชนอย่างน้อยปีละ 2-3 ครั้ง และจะต้องทำพร้อมกันทั่วประเทศโดยการโฆษณาผ่านสื่อต่าง ๆ จึงจะได้ผลต่อการควบคุมยุงลาย
- ผู้ปกครองของเด็กควรสงสัยไว้ก่อนว่า บุตรหลานที่มีอาการไข้สูงในช่วงฤดูฝนอาจเกิดจากโรคไข้เลือดออก และควรรีบพาบุตรหลานไปรับการตรวจรักษาโดยเร็ว
- เนื่องจากไข้เลือดออกเป็นโรคระบาดโดยมียุงเป็นตัวแพร่พันธุ์ ดังนั้นเมื่อมีคนในบ้านหรือข้างบ้านเป็นไข้เลือดออก ควรบอกคนในบ้านหรือข้างบ้านด้วยว่า มีไข้เลือดออก และควรแจ้งสาธารณสุขให้มาฉีดพ่นยาเพื่อฆ่ายุง
ไข้เลือดออกเป็นโรคที่เกิดจากเชื้อไวรัส ในปัจจุบันจึงไม่มียาที่ใช้รักษาโรคนี้ได้โดยเฉพาะ โดยประมาณ 70-80% ของผู้ป่วยที่เป็นไข้เลือดออกจะมีอาการเพียงเล็กน้อยและหายได้เองภายในประมาณ 7-14 วัน เพียงแค่รักษาไปตามอาการ ให้ยาลดไข้ เช็ดตัว และให้ดื่มน้ำมาก ๆ เพื่อป้องกันภาวะช็อกก็เพียงพอแล้ว โดยไม่ต้องนอนรักษาตัวในโรงพยาบาล ไม่ต้องฉีดยาให้น้ำเกลือ หรือให้ยาพิเศษแต่อย่างใด รวมทั้งไม่ต้องให้ยาปฏิชีวนะและสเตียรอยด์ และอีกประมาณ 20-30% ของผู้ป่วยที่อาจมีภาวะช็อกหรือมีเลือดออก ซึ่งก็มีทางรักษาให้หายได้ด้วยการให้น้ำเกลือหรือให้เลือด (มีผู้ป่วยเพียงส่วนน้อยเท่านั้นที่อาจเป็นรุนแรงจนถึงขั้นเสียชีวิตได้ โดยเฉพาะในเด็กอายุต่ำกว่า 1 ปี ซึ่งจะมีอัตราการเสียชีวิตสูงกว่าเด็กอายุกลุ่มอื่น ๆ) และเมื่อหายแล้วร่างกายจะมีภูมิคุ้มกันต่อเชื้อชนิดนั้น ๆ (มี 4 ชนิด) ไปตลอดชีวิต
เอกสารอ้างอิง
- หนังสือตำราการตรวจรักษาโรคทั่วไป 2. “ไข้เลือดออก (Dengue hemorrhagic fever/DHF)”. (นพ.สุรเกียรติ อาชานานุภาพ). หน้า 1108-1113.
- ภาควิชาเภสัชกรรม คณะเภสัชศาสตร์ มหาวิทยาลัยมหิดล. “โรคไข้เลือดออก”. (ภกญ.วิภารักษ์ บุญมาก). [ออนไลน์]. เข้าถึงได้จาก : www.pharmacy.mahidol.ac.th. [14 ก.ค. 2016].
- หน่วยโรคติดเชื้อ ภาควิชากุมารเวชศาสตร์ คณะแพทยศาสตร์ศิริราชพยาบาล มหาวิทยาลัยมหิดล. “มารู้จัก “ไข้เลือดออก” ภัยร้ายที่อยู่ใกล้ตัว”. (ศ.พญ.กุลกัญญา โชคไพบูลย์กิจ, รศ.พญ.วนัทปรียา พงษ์สามารถ). [ออนไลน์]. เข้าถึงได้จาก : www.si.mahidol.ac.th. [14 ก.ค. 2016].
- หาหมอดอทคอม. “ไข้เลือดออก (Dengue hemorrhagic fever)”. (ผศ.พญ.สุวรรณี วิษณุโยธิน). [ออนไลน์]. เข้าถึงได้จาก : haamor.com. [14 ก.ค. 2016].
- Siamhealth. “โรคไข้เลือดออก”. [ออนไลน์]. เข้าถึงได้จาก : www.siamhealth.net. [15 ก.ค. 2016].
- เดลินิวส์ออนไลน์. “อาการทางผิวหนังในโรคไข้เลือดออก”. (ผศ.นพ.วาสนภ วชิรมน; แผนกผิวหนัง ภาควิชาอายุรศาสตร์ คณะแพทยศาสตร์ โรงพยาบาลรามาธิบดี มหาวิทยาลัยมหิดล). [ออนไลน์]. เข้าถึงได้จาก : www.dailynews.co.th. [15 ก.ค. 2016].
ภาพประกอบ : www.medicinenet.com, www.wikipedia.org (by Muhammad Mahdi Karim, Ranjan Premaratna), mayaclinic.in, www.cdc.gov, www.medicalnewstoday.com, tribune.com.pk
เรียบเรียงข้อมูลโดยเว็บไซต์เมดไทย (Medthai)