ธาลัสซีเมีย
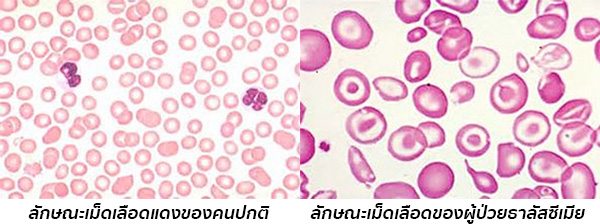
ธาลัสซีเมีย/ทาลัสซีเมีย, หรือ โรคโลหิตจางธาลัสซีเมีย (Thalassemia) เป็นโรคเลือดจางหรือโรคโลหิตจางเรื้อรังชนิดหนึ่งที่มีสาเหตุมาจากความผิดปกติทางกรรมพันธุ์/พันธุกรรมอย่างหนึ่ง ทำให้ร่างกายมีการสร้างโปรตีนโกลบินที่มีลักษณะผิดปกติ (โปรตีนโกลบินเป็นส่วนประกอบของฮีโมโกลบิน*) ส่งผลให้เม็ดเลือดแดงของผู้ป่วยมีอายุสั้น แตกง่าย และถูกทำลายได้ง่าย เป็นผลทำให้ผู้ป่วยเกิดอาการซีดเหลืองเรื้อรังและมีภาวะแทรกซ้อนต่าง ๆ ตามมา
โรคธาลัสซีเมียจัดเป็นโรคโลหิตจางทางกรรมพันธุ์ที่พบได้บ่อยที่สุดในโลก สามารถพบได้ทั่วโลก แต่พบได้สูงในบ้านเรา และคนในถิ่นทะเลเมดิเตอร์เรเนียน เฉพาะในประเทศไทยนั้นพบผู้ป่วยเป็นโรคนี้ประมาณ 1% และมีทารกเกิดใหม่เป็นโรคนี้ปีละประมาณ 12,500 ราย นอกจากนี้ยังพบว่ามี “ผู้ที่เป็นพาหะของโรค” (มียีนผิดปกติแฝงอยู่โดยไม่เป็นโรค แต่ยังสามารถถ่ายทอดไปให้ลูกหลานได้) ในหมู่คนไทยโดยเฉลี่ยมากถึง 30-45% ทั่วทุกภาคของประเทศ โดยพบมากทางภาคตะวันออกเฉียงเหนือ ภาคเหนือ ภาคกลาง และภาคใต้ ตามลำดับ โดยทางภาคตะวันออกเฉียงเหนือจะมีพาหะของธาลัสซีเมียชนิดฮีโมโกลบินอี (Hemoglobin E – Hb E) สูง ส่วนภาคเหนือจะมีพาหะของแอลฟาธาลัสซีเมีย (α-thalassemia) มาก
ด้วยเหตุนี้ ผู้ที่เป็นโรคธาลัสซีเมียจึงมักพบว่ามีพ่อแม่พี่น้องเป็นโรคนี้หรือเป็นพาหะของโรคนี้ร่วมด้วยเสมอ
หมายเหตุ : ฮีโมโกลบิน (Hemoglobin) มีหน้าที่นำออกซิเจนไปยังเนื้อเยื่อต่าง ๆ ทั่วร่างกาย โดยเป็นสารที่ให้สีแดงในเม็ดเลือดแดง ซึ่งประกอบไปด้วยโปรตีนที่เรียกว่า “โกลบิน” (Globin) และเฮม (Heme) ซึ่งมีธาตุเหล็กเป็นองค์ประกอบ
สาเหตุของโรคธาลัสซีเมีย
โรคนี้เกิดจากความผิดปกติทางกรรมพันธุ์ ซึ่งถ่ายทอดต่อ ๆ กันมาจากบรรพบุรุษในลักษณะของยีนด้อย (Autosomal recessive) กล่าวคือ ผู้ป่วยที่มีอาการแสดงของโรคนี้จะต้องรับคู่ยีนที่ผิดปกติมาจากทั้งฝ่ายพ่อและฝ่ายแม่ทั้ง 2 ยีน ส่วนผู้ที่รับยีนผิดปกติมาจากฝ่ายใดฝ่ายหนึ่งเพียงฝ่ายเดียวจะไม่ป่วยเป็นโรคนี้ และมีสุขภาพดีเป็นปกติ แต่จะมียีนผิดปกติแฝงอยู่ในตัวและสามารถถ่ายทอดไปยังลูกหลานได้ต่อไป ซึ่งเรียกว่า “ผู้ที่เป็นพาหะของโรค”
เนื่องจากความผิดปกติทางกรรมพันธุ์มีได้หลากหลายลักษณะ โรคธาลัสซีเมียจึงแบ่งออกเป็นหลายชนิด ที่สำคัญจะมีอยู่ด้วยกัน 2 กลุ่ม ได้แก่ แอลฟาธาลัสซีเมีย (Alpha-thalassemia / α-thalassemia) และเบต้าธาลัสซีเมีย (Beta-thalassemia / β-thalassemia) ซึ่งจะเกี่ยวข้องกับความผิดปกติของยีนในการควบคุมการสร้างโปรตีนโกลบินชนิดแอลฟาและเบต้าตามลำดับ โดยทั้ง 2 กลุ่มนี้ยังสามารถแบ่งออกเป็นชนิดย่อย ๆ ได้อีกหลายชนิด ซึ่งเป็นผลมาจากการจับคู่ระหว่างยีนที่ผิดปกติชนิดต่าง ๆ ดังตารางด้านล่าง ส่วนความรุนแรงก็มีมากน้อยแตกต่างกันไป
ตารางการแบ่งประเภทของโรคธาลัสซีเมีย
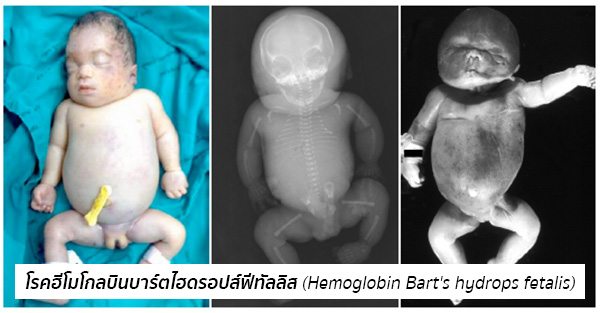
α-thalassemia 1 + α-thalassemia 1|ฮีโมโกลบินบาร์ตไฮดรอปส์ฟีทัลลิส (Hemoglobin Bart’s hydrops fetalis)|มีอาการรุนแรงที่สุด* (ทำให้ทารกเสียชีวิตในครรภ์หรือหลังคลอด)
α-thalassemia 1 + α-thalassemia 2|ฮีโมโกลบินเอช|มีอาการน้อย (รุนแรงเวลามีไข้ติดเชื้อเป็นครั้งคราว)
α-thalassemia 1 + Hemoglobin constant spring (Hb CS)|ฮีโมโกลบินเอชที่มีฮีโมโกลบินคอนสแตนท์สปริง|มีอาการน้อยถึงปานกลาง*
Hemoglobin constant spring (Hb CS) + Hemoglobin constant spring (Hb CS)|ฮีโมโกลบินคอนสแตนท์สปริงชนิดโฮโมไซกัส|มีอาการน้อยมาก
α-thalassemia 2 + α-thalassemia 2|แอลฟาธาลัสซีเมีย 2 ชนิดโฮโมไซกัส|ไม่มีอาการ
α-thalassemia 2 + Hemoglobin constant spring (Hb CS)|แอลฟาธาลัสซีเมีย 2 ชนิดมีฮีโมโกลบินคอนสแตนท์สปริง|ไม่มีอาการ
β-thalassemia + β-thalassemia|เบต้าธาลัสซีเมียชนิดโฮโมไซกัส (เบต้าธาลัสซีเมียเมเจอร์)|มีอาการรุนแรงมาก*
β-thalassemia + Hemoglobin E (Hb E)|เบต้าธาลัสซีเมียชนิดมีฮีโมโกลบินอี|ส่วนใหญ่จะมีอาการปานกลาง* และส่วนน้อยจะมีอาการน้อย
Hemoglobin E (Hb E) + Hemoglobin E (Hb E)|ฮีโมโกลบินอีชนิดโฮโมไซกัส|ไม่มีอาการ
หมายเหตุ : ยีนสำคัญ 3 ชนิดที่อาจทำให้เกิดโรคธาลัสซีเมียรุนแรงปานกลางถึงรุนแรงที่สุด คือ α-thalassemia 1, β-thalassemia และ Hemoglobin E (Hb E) ซึ่งการตรวจหาพาหะแพทย์จะให้ความสำคัญกับกลุ่มที่มียีนเหล่านี้
โอกาสเสี่ยงที่บุตรจะเป็นโรคธาลัสซีเมีย
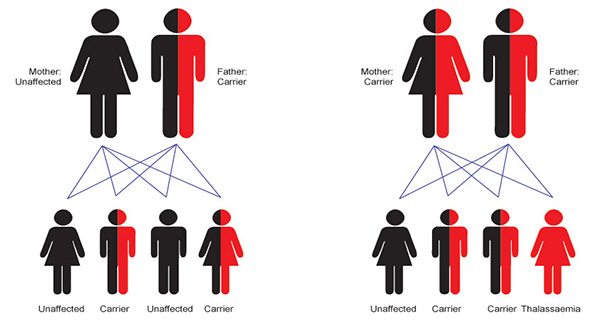
- ถ้าพ่อหรือแม่ฝ่ายใดฝ่ายหนึ่งเป็นพาหะของโรค ส่วนอีกฝ่ายปกติสมบูรณ์ดี โอกาสที่บุตรจะเป็นพาหะเท่ากับ 50% และโอกาสที่บุตรจะเป็นปกติสมบูรณ์เท่ากับ 50%
- ถ้าทั้งพ่อและแม่ต่างฝ่ายต่างเป็นพาหะของโรค โอกาสที่บุตรจะเป็นพาหะเท่ากับ 50%, โอกาสที่บุตรจะเป็นโรคธาลัสซีเมียเท่ากับ 25% และโอกาสที่บุตรจะเป็นปกติสมบูรณ์เท่ากับ 25%
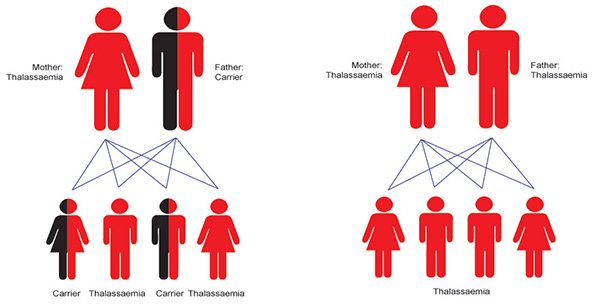
- ถ้าพ่อหรือแม่ฝ่ายใดฝ่ายหนึ่งเป็นพาหะของโรค ส่วนอีกฝ่ายเป็นโรคธาลัสซีเมีย โอกาสที่บุตรจะเป็นพาหะเท่ากับ 50% และโอกาสที่บุตรจะเป็นโรคธาลัสซีเมียเท่ากับ 50%
- ถ้าทั้งพ่อและแม่ต่างฝ่ายต่างเป็นโรคธาลัสซีเมีย โอกาสที่บุตรจะป่วยเป็นโรคธาลัสซีเมียเท่ากับ 100%
แผนภาพแสดงโอกาสการถ่ายทอดทางกรรมพันธุ์ของโรคธาลัสซีเมียในรูปแบบต่าง ๆ
ผู้ที่มีโอกาสเป็นโรคหรือพาหะของโรคธาลัสซีเมีย
- เคยมีบุตรเป็นพาหะหรือโรคธาลัสซีเมีย
- เคยมีบุตรเสียชีวิตในครรภ์เนื่องจากภาวะทารกบวมน้ำ
- มีประวัติคนในครอบครัวตัวซีด ตับโต ม้ามโต
- มีอาการตัวซีด และอาจตรวจตับโต ม้ามโต ร่วมด้วย
- มีอาการตัวซีดลงอย่างรวดเร็วเมื่อมีไข้อย่างรุนแรง
- ตรวจพบเม็ดเลือดแดงมีลักษณะผิดปกติ เช่น เม็ดเลือดแดงมีขนาดเล็ก (MCV < 80 fL.)
- ตรวจเลือด One-tube osmotic fragility test (OF) และ Dichlorophenol Indophenol Precipitation test (DCIP) ให้ผลบวก
หากมีข้อบ่งชี้อาการข้อใดข้อหนึ่งดังที่กล่าวมา ควรได้รับการตรวจยืนยันว่าเป็นโรคหรือพาหะธาลัสซีเมียหรือไม่
อาการของโรคธาลัสซีเมีย
อาการของโรคนี้จะขึ้นอยู่กับชนิดของโรคที่เป็น ซึ่งสามารถแบ่งระดับความรุนแรงออกได้เป็น 3-4 ระดับ ดังนี้
- โรคธาลัสซีเมียชนิดที่รุนแรงที่สุด ได้แก่ โรคฮีโมโกลบินบาร์ตไฮดรอปส์ฟีทัลลิส (Hemoglobin Bart’s hydrops fetalis) ซึ่งเกิดจากยีนที่สร้างโกลบินชนิดแอลฟาขาดหายไปทั้งหมด ทำให้ไม่สามารถสร้างโกลบินชนิดแอลฟา ซึ่งเป็นโกลบินที่สำคัญที่สุดได้เลย แต่จะสร้างฮีโมโกลบินบาร์ตแทนทั้งหมด ซึ่งจะจับออกซิเจนไว้เอง ไม่ปล่อยให้แก่เนื้อเยื่อ ทำให้ผู้ป่วยที่เป็นโรคนี้จะมีความผิดปกติตั้งแต่ยังเป็นทารกในครรภ์มารดา โดยทารกจะมีอาการบวมน้ำจากภาวะซีดอย่างรุนแรง และส่วนใหญ่จะเสียชีวิตตั้งแต่อยู่ในครรภ์ มีเพียงส่วนน้อยที่เสียชีวิตในขณะคลอดหรือหลังคลอด ทารกจะมีอาการซีด บวม ท้องป่อง ตับโต และม้ามโต
- มารดาที่ตั้งครรภ์ทารกที่เป็นโรคนี้มักจะมีภาวะครรภ์เป็นพิษแทรกซ้อน มักจะมีการคลอดผิดปกติ และตกเลือดก่อนหรือหลังคลอด

IMAGE SOURCE : www.med.cmu.ac.th
- มารดาที่ตั้งครรภ์ทารกที่เป็นโรคนี้มักจะมีภาวะครรภ์เป็นพิษแทรกซ้อน มักจะมีการคลอดผิดปกติ และตกเลือดก่อนหรือหลังคลอด
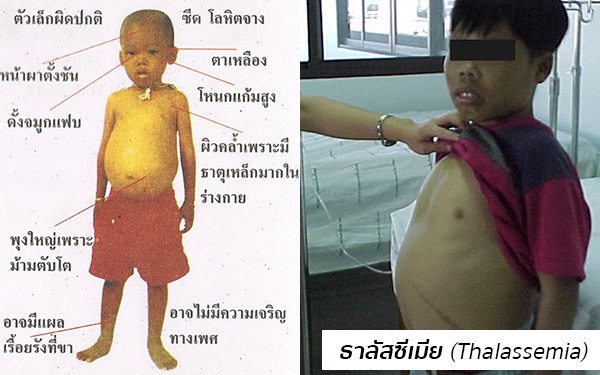
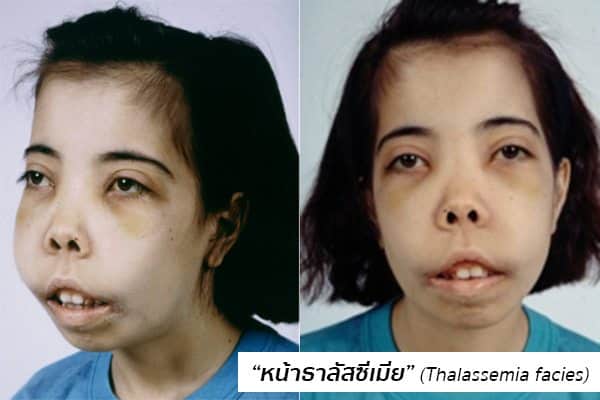
- โรคธาลัสซีเมียชนิดที่มีอาการรุนแรงปานกลางถึงรุนแรงมาก ส่วนใหญ่จะเป็นเบต้าธาลัสซีเมียชนิดโฮโมไซกัส (homozygous β-thalassemia) และบางส่วนจะเป็นเบต้าธาลัสซีเมียชนิดมีฮีโมโกลบินอี (β-thalassemia/Hemoglobin E) ซึ่งเกิดจากความผิดปกติของยีนที่สร้างโกลบินชนิดเบต้า ผู้ป่วยกลุ่มนี้เมื่อตอนแรกเกิดจะมีลักษณะเป็นปกติ ไม่มีภาวะซีด แต่ในกลุ่มที่มีอาการรุนแรงมากจะซีดตั้งแต่อายุได้ 2-3 เดือน หรือในกลุ่มที่มีอาการรุนแรงปานกลางจะซีดเมื่ออายุเป็นปีไปแล้ว อาการสำคัญ คือ ซีด เหลือง ตับโต ม้ามโต ตัวเล็กแกร็น น้ำหนักน้อยไม่สมกับอายุ เป็นหนุ่มเป็นสาวช้า มีหน้าตาแปลกหรือใบหน้าแปลก (ดังที่เรียกว่า “หน้าธาลัสซีเมีย”)
- ในกลุ่มที่มีอาการรุนแรงมาก หากไม่ได้รับการรักษาจะมีอายุสั้น โดย 50% จะเสียชีวิตภายใน 10 ปี และ 70% จะเสียชีวิตภายใน 25 ปี ส่วนในกลุ่มที่มีอาการรุนแรงปานกลาง อาจมีอายุยืนยาวอยู่ได้จนโตเป็นผู้ใหญ่และสามารถแต่งงานมีบุตรหลานได้

IMAGE SOURCE : vhv1plaukdaeng.blogspot.com, www.med.cmu.ac.th 
IMAGE SOURCE : www.hakeem-sy.com, sww.studydroid.com
- ในกลุ่มที่มีอาการรุนแรงมาก หากไม่ได้รับการรักษาจะมีอายุสั้น โดย 50% จะเสียชีวิตภายใน 10 ปี และ 70% จะเสียชีวิตภายใน 25 ปี ส่วนในกลุ่มที่มีอาการรุนแรงปานกลาง อาจมีอายุยืนยาวอยู่ได้จนโตเป็นผู้ใหญ่และสามารถแต่งงานมีบุตรหลานได้
- โรคธาลัสซีเมียชนิดที่มีอาการน้อย ส่วนใหญ่จะเป็นฮีโมโกลบินเอช (Hemoglobin H disease – Hb H) ซึ่งอยู่ในกลุ่มแอลฟาธาลัสซีเมีย และบางส่วนจะเป็นเบต้าธาลัสซีเมียชนิดมีฮีโมโกลบินอี (β-thalassemia/Hemoglobin E) ผู้ป่วยกลุ่มนี้จะมีภาวะซีดเล็กน้อย เหลืองเล็กน้อย ม้ามไม่โตหรือโตเพียงเล็กน้อย การเจริญเติบโตค่อนข้างปกติ ลักษณะของใบหน้าเป็นปกติ (ไม่เป็นหน้าธาลัสซีเมีย) มีสุขภาพค่อนข้างแข็งแรงและมีอายุยืนยาวเช่นคนปกติ โดยทั่วไปมักไม่ต้องมาพบแพทย์และไม่จำเป็นต้องได้รับเลือดรักษา และอาจได้รับการวินิจฉัยเมื่อมาพบแพทย์ด้วยสาเหตุอื่น ๆ หรือเมื่อมีภาวะแทรกซ้อนเกิดขึ้น เช่น เป็นนิ่วน้ำดี
- ผู้ป่วยฮีโมโกลบินเอชนี้บางครั้งอาจเกิดภาวะเม็ดเลือดแดงแตกเฉียบพลัน (Acute hemolysis) ได้ ซึ่งมักจะเกิดขึ้นเมื่อผู้ป่วยเป็นไข้จากการติดเชื้อ ทำให้มีอาการซีดลงอย่างรวดเร็วและรุนแรงจนต้องได้รับเลือด
- โรคธาลัสซีเมียชนิดที่ไม่มีอาการ นอกจาก 3 กลุ่มอาการดังกล่าวแล้ว ยังมีกลุ่มที่ไม่มีอาการ เช่น แอลฟาธาลัสซีเมีย 2 ชนิดโฮโมไซกัส (homozygous α-thalassemia 2), ฮีโมโกลบินอีชนิดโฮโมไซกัส (homozygous Hemoglobin E) ซึ่งคนกลุ่มนี้จะมียีนผิดปกติที่ได้รับจากฝ่ายพ่อและฝ่ายแม่ทั้ง 2 ฝ่าย (ต่างจากกลุ่มที่เป็นพาหะที่จะได้รับยีนผิดปกติจากฝ่ายใดฝ่ายหนึ่งเพียงฝ่ายเดียว) แต่ไม่ส่งผลทำให้เกิดโรคตามมา จึงมีสุขภาพแข็งแรงเช่นคนปกติทั่วไป คนในกลุ่มนี้จึงไม่จัดว่าเป็นโรค แต่ยังสามารถถ่ายทอดยีนที่ผิดปกติไปสู่ลูกหลานได้ต่อไป
ภาวะแทรกซ้อนของโรคธาลัสซีเมีย
ภาวะแทรกซ้อนของโรคนี้มักพบได้ในผู้ป่วยที่มีอาการรุนแรงปานกลางถึงรุนแรงมาก โดยภาวะแทรกซ้อนที่สำคัญ ได้แก่
- ผู้ป่วยมักมีภูมิคุ้มกันต้านทานโรคต่ำ จึงทำให้ติดเชื้อได้ง่าย และติดเชื้อรุนแรง
- กระดูกแขนขาเปราะ แตกหักได้ง่าย เนื่องจากกระดูกส่วนเปลือก (Cortex) มีลักษณะบาง ซึ่งเป็นผลมาจากการขยายตัวของไขกระดูกเพื่อสร้างเม็ดเลือดแดงเพิ่มขึ้น
- มีโอกาสเป็นนิ่วน้ำดีได้มากกว่าคนปกติ เนื่องจากมีสารบิลิรูบิน (Bilirubin) ซึ่งเป็นสารที่เกิดจากการสลายตัวของเม็ดเลือดแดงมากกว่าคนปกติ และไปตกตะกอนในถุงน้ำดี ทำให้เกิดเป็นนิ่วได้ อาจเป็นถุงน้ำดีอักเสบแทรกซ้อนได้
- ผู้ป่วยมักมีภาวะเหล็กเกิน เนื่องจากภาวะโลหิตจางจะทำให้ลำไส้ดูดซึมธาตุเหล็กเพิ่มมากขึ้น ประกอบกับการได้รับธาตุเหล็กจากเลือดที่ผู้ป่วยได้รับบ่อย ๆ ซึ่งธาตุเหล็กที่มากเกินไปนี้จะไปจับกับอวัยวะต่าง ๆ เช่น ที่หัวใจ ทำให้หัวใจเต้นผิดปกติหรือหัวใจวาย, ที่ตับทำให้ตับแข็ง, ที่ตับอ่อนทำให้เป็นเบาหวาน, ที่ต่อมไร้ท่อต่าง ๆ ทำให้ร่างกายเจริญเติบโตช้าและการเจริญทางเพศล่าช้า, ที่ผิวหนังทำให้ผิวเป็นสีเทาอมเขียว เป็นต้น
- ในรายที่มีภาวะซีดรุนแรง อาจทำให้เกิดภาวะหัวใจวายได้
- นอกจากนี้ยังอาจพบภาวะแทรกซ้อนอื่น ๆ เช่น การกดทับประสาทไขสันหลังจากก้อนที่ทำหน้าที่สร้างเม็ดเลือดแดงนอกไขกระดูก, เป็นแผลเรื้อรังที่ตาตุ่ม เป็นต้น
การวินิจฉัยโรคธาลัสซีเมีย
แพทย์จะทำการวินิจฉัยโรคธาลัสซีเมียและการเป็นพาหะของโรคได้จากประวัติอาการและประวัติการเป็นโรคนี้ของคนในครอบครัว, การตรวจร่างกาย, การตรวจเลือดเพื่อดูความผิดปกติของเม็ดเลือดแดงและชนิดของโรคธาลัสซีเมีย ซึ่งการตรวจเลือดจะพบภาวะซีด (ระดับฮีโมโกลบินและฮีมาโทคริตต่ำ), ดัชนีเม็ดเลือดแดง (MCV, MCH และ MCHC) มีค่าต่ำ, มีเม็ดเลือดตัวอ่อนมากขึ้น, เม็ดเลือดแดงมีลักษณะผิดปกติ คือ เม็ดเลือดแดงมีขนาดเล็ก (Microcytosis) เม็ดเลือดแดงติดสีจาง (Hypochromia) เม็ดเลือดแดงมีหลากขนาด (Anisocytosis) เม็ดเลือดแดงมีหลากรูป (Poikilocytosis) พบเซลล์รูปเป้า (Target cell) และจุดแต้มสีน้ำเงินในไซโตพลาสซึม (Basophilic stipping)
ส่วนการแยกแยะชนิดของโรคธาลัสซีเมียจำเป็นต้องทำการตรวจชนิดและปริมาณของฮีโมโกลบิน (Hb typing) ซึ่งมีอยู่ด้วยกันหลายวิธี และบางรายอาจจำเป็นต้องตรวจดีเอ็นเอเพื่อดูรายละเอียดของยีน (การตรวจเหล่านี้สามารถทำได้ที่โรงพยาบาลขนาดใหญ่)
- ในกลุ่มที่มีอาการเล็กน้อย มักตรวจพบภาวะซีด เหลืองเล็กน้อย ม้ามไม่โตหรือโตเพียงเล็กน้อย ลักษณะของใบหน้าเป็นปกติ และมีรูปร่างปกติ
- ในกลุ่มที่มีอาการรุนแรง มักตรวจพบภาวะซีด ดีซ่าน ตับโต ม้ามโต (บางรายม้ามโตมากจนถึงสะดือ) มีรูปร่างผอมและเล็กไม่สมวัย กล้ามเนื้อลีบและแขนขาเล็ก ผิวหนังคล้ำออกเป็นสีเทาอมเขียว และลักษณะเด่นอีกข้อก็คือ หน้าตาแปลก เนื่องจากการเปลี่ยนแปลงของกระดูกกะโหลกศีรษะและใบหน้าทำให้เกิดลักษณะที่เรียกว่า “หน้าธาลัสซีเมีย” (Thalassemia facies) คือ กะโหลกศีรษะจะนูนเป็นพู หน้าผากโหนก ตาห่าง ดั้งจมูกแบน โหนกแก้มสูง คางและขากรรไกรกว้าง ฟันบนยื่น ฟันไม่สบกัน ฟันเรียงตัวผิดปกติ
วิธีรักษาโรคธาลัสซีเมีย
สำหรับแนวทางการรักษาโรคธาลัสซีเมียนี้จะขึ้นอยู่กับชนิดและความรุนแรงของโรค ดังนี้
- ผู้ที่ตรวจพบว่าเป็นพาหะของโรคธาลัสซีเมีย สามารถใช้ชีวิตได้เหมือนคนปกติทั่วไป โดยไม่จำเป็นต้องรับประทานยาใด ๆ
- ผู้ป่วยที่เป็นโรคธาลัสซีเมียชนิดที่มีอาการน้อย เช่น ฮีโมโกลบินเอช (Hemoglobin H disease) ถ้าผู้ป่วยยังรู้สึกสบายดีแพทย์จะยังไม่ให้การรักษาแต่อย่างใด เพียงแต่ให้คำแนะนำและติดตามดูอาการ แต่ถ้าช่วงไหนที่ผู้ป่วยมีภาวะแทรกซ้อนเกิดขึ้น เช่น ซีดมากเนื่องจากเกิดภาวะเม็ดเลือดแดงแตกเฉียบพลัน (Acute hemolysis) ซึ่งมักเกิดขึ้นเมื่อมีไข้จากการติดเชื้อ การรักษาก็จำเป็นต้องให้เลือดและรักษาไปตามอาการและสาเหตุที่พบร่วม
- ผู้ป่วยที่เป็นโรคธาลัสซีเมียชนิดที่มีอาการรุนแรงปานกลางถึงรุนแรงมาก เช่น ซีด เหลืองเรื้อรังมาตั้งแต่เล็ก มีโรคติดเชื้อหรือภาวะแทรกซ้อนอื่น ๆ ผู้ป่วยจะต้องได้รับการดูแลรักษาจากแพทย์ผู้เชี่ยวชาญอย่างต่อเนื่อง ซึ่งการรักษาที่จำเป็น คือ การให้เลือด และยาขับธาตุเหล็ก ซึ่งจะต้องให้ต่อเนื่องไปตลอดชีวิต
- การรักษาที่ได้ผลดี ผู้ป่วยควรได้รับเลือดตั้งแต่อายุยังน้อย โดยได้รับอย่างสม่ำเสมอทุก 2-3 สัปดาห์ เพื่อรักษาระดับฮีโมโกลบินให้สูงใกล้เคียงปกติ จนถึงวัยที่เจริญเต็มที่แล้วจึงรับห่างขึ้น (ความถี่ของการรับเลือดขึ้นอยู่กับอาการและข้อบ่งชี้ทางการแพทย์) ซึ่งวิธีนี้จะช่วยทำให้ผู้ป่วยเจริญเติบโตได้เป็นปกติ มีรูปร่างและใบหน้าปกติ (ไม่เปลี่ยนเป็นหน้าธาลัสซีเมีย) ม้ามไม่โต (ถ้าเคยโตอยู่แล้วก็จะยุบลง) ช่วยให้หัวใจไม่ต้องทำงานหนัก รวมทั้งช่วยป้องกันภาวะแทรกซ้อนต่าง ๆ ได้
- ผู้ป่วยที่ได้รับเลือดบ่อยจะเกิดภาวะเหล็กเกิน (Iron overload) แทรกซ้อน ซึ่งจำเป็นต้องได้รับยาขับธาตุเหล็กไปตลอดชีวิต โดยยาขับธาตุเหล็กที่ใช้ คือ ดีเฟอร็อกซามีน (Deferoxamine) ซึ่งมีชื่อทางการค้า คือ “เดสเฟอราล” (Desferal) โดยแพทย์จะทำการฉีดยานี้เข้าใต้ผิวหนังอย่างช้า ๆ (ในเวลาประมาณ 10-12 ชั่วโมง) ในขนาดวันละ 20-60 มิลลิกรัม/กิโลกรัม ด้วยเครื่องมือเฉพาะที่เรียกว่า “Infusion pump” ส่วนผลข้างเคียงของยานี้คือ อาการระคายเคืองเฉพาะที่ ลมพิษ ปวดศีรษะ คลื่นไส้ มีไข้ ปวดเมื่อย เสี่ยงต่อการติดเชื้อทางเดินอาหาร (มีไข้ อุจจาระร่วง) และอาจเกิดอาการแพ้อย่างรุนแรง (ซึ่งพบได้น้อยมาก) ถ้าได้รับยานี้เกินขนาดอาจทำให้เกิดอาการตามัวกลางคืน ลานสายตาแคบลง หูตึง และการเจริญเติบโตช้าลงได้
- แพทย์จะประเมินภาวะเหล็กเกินโดยการตรวจระดับเฟอร์ริทิน (Ferritin) ในเลือด และทำการปรับขนาดยาขับธาตุเหล็กให้เหมาะสมเป็นระยะ ๆ
- สำหรับวิธีการรักษาอื่น ๆ แพทย์จะพิจารณาไปตามความจำเป็น ดังนี้
- การรักษาภาวะแทรกซ้อนต่าง ๆ จากโรคธาลัสซีเมีย เช่น โรคติดเชื้อซึ่งอาจต้องให้ยาปฏิชีวนะ, โรคเบาหวาน, โรคตับแข็ง, โรคต่อมไทรอยด์, กระดูกหัก, นิ่วน้ำดี, ภาวะหัวใจวาย, การกดทับประสาทไขสันหลัง เป็นต้น
- การให้ยาเม็ดกรดโฟลิก (Folic acid) โดยจะให้สำหรับผู้ป่วยที่เป็นโรคธาลัสซีเมียชนิดรุนแรงที่เป็นเรื้อรังจนไขกระดูกของผู้ป่วยมีการสร้างเม็ดเลือดแดงเพิ่มขึ้นอย่างมาก (สังเกตได้จากรูปร่างใบหน้าที่มีลักษณะของหน้าธาลัสซีเมีย) ซึ่งผู้ป่วยกลุ่มนี้จะต้องการกรดโฟลิกเพิ่มมากขึ้นเพื่อช่วยในการสร้างเม็ดเลือดของไขกระดูก โดยแพทย์จะให้รับประทานยานี้ในขนาด 5 มิลลิกรัม วันละ 1 เม็ด ไปจนตลอดชีวิต
- การผ่าตัดม้ามออก แพทย์จะทำในผู้ป่วยที่มีม้ามโตมากจนเบียดอวัยวะในช่องท้อง หรือในผู้ป่วยที่มีภาวะม้ามทำงานมากเกิน (Hypersplenism) คือ มีการทำลายเม็ดเลือดแดงมากจนต้องให้เลือดบ่อยขึ้น หลังผ่าตัดม้ามออกเม็ดเลือดแดงจะถูกทำลายน้อยลง ทำให้ลดการให้เลือด (โดยเฉพาะอย่างยิ่งในโรคฮีโมลโกลบินเอชจะได้ผลดีจนไม่ต้องรับเลือดอีกเลย) ก่อนผ่าตัดม้ามประมาณ 2-6 สัปดาห์ แพทย์จะฉีดวัคซีนป้องกันการติดเชื้อนิวโมค็อกคัสและเมนิงโกค็อกคัสให้กับผู้ป่วยก่อน และหลังผ่าตัดม้ามจะให้ผู้ป่วยรับประทานยาเพนิซิลลินวี (Penicillin V) ครั้งละ 250 มิลลิกรัม วันละ 2 ครั้ง ติดต่อกันเป็นเวลา 2-3 ปี เพื่อป้องกันการติดเชื้อสเตรปโตค็อกคัส และให้รับประทานยาแอสไพริน (Aspirin) ขนาด 75 มิลลิกรัม วันละ 1 ครั้ง เพื่อป้องกันการเกิดภาวะลิ่มเลือดอุดตันในผู้ป่วยที่มีเกล็ดเลือดสูงหลังผ่าตัดม้าม ส่วนผลเสียของการผ่าตัดม้ามออก คือ จะทำให้ผู้ป่วยติดเชื้อได้ง่าย โดยเฉพาะอย่างยิ่งในเด็กอายุน้อยกว่า 4 ปี จึงควรทำในเด็กที่เกินวัยนี้ไปแล้ว
- การปลูกถ่ายเซลล์ต้นกำเนิดเม็ดเลือด (Stem cell transplantation) เซลล์ต้นกำเนิดของเม็ดเลือดส่วนใหญ่จะได้มาจากไขกระดูกของผู้บริจาค แต่จะเก็บจากรกหรือเลือดสายสะดือเด็กหลังคลอด หรือเก็บจากเลือดของผู้บริจาคก็ได้ แพทย์จะรักษาโดยใช้วิธีนี้กับผู้ป่วยที่มีอาการรุนแรงแต่ยังไม่มีภาวะแทรกซ้อนจากภาวะเหล็กเกินหรือภาวะแทรกซ้อนอื่น ๆ เช่น โรคตับแข็ง หรือโรคเบาหวาน ดังนั้น ผู้ป่วยที่จะได้ประโยชน์จากการรักษาวิธีนี้ คือ ผู้ป่วยเด็ก ซึ่งการรักษาด้วยวิธีนี้จะช่วยทำให้ผู้ป่วยหายขาดจากโรคได้ประมาณ 80% โดยจะมีสุขภาพแข็งแรงและไม่ต้องให้เลือดหรือยาใด ๆ อีกต่อไป มีเพียงส่วนน้อยเท่านั้นที่โรคจะกลับมากำเริบซ้ำอีกหรือเกิดภาวะแทรกซ้อนที่รุนแรงจากการรักษา
- การเปลี่ยนยีน ซึ่งเป็นการรักษาที่ยังอยู่ในระหว่างการศึกษา
- คำแนะนำในการปฏิบัติตัวของผู้ป่วยที่เป็นโรคธาลัสซีเมีย (โดยเฉพาะอย่างยิ่งผู้ป่วยที่มีอาการรุนแรง) ที่สำคัญ คือ การดูแลสุขภาพโดยรวมและรักษาสุขอนามัยพื้นฐานให้ดี เพราะผู้ป่วยที่เป็นโรคนี้จะเหนื่อยได้ง่ายจากการมีเม็ดเลือดแดงที่ผิดปกติ ติดเชื้อได้ง่ายจากการที่ร่างกายมีภูมิคุ้มกันต้านทานโรคต่ำ กระดูกเปราะ และเจริญเติบโตช้า ผู้ป่วยจึงควรปฏิบัติตัวดังนี้
- อาหารที่เหมาะสำหรับผู้ป่วยโรคธาลัสซีเมีย โดยทั่วไปคือการรับประทานอาหารที่มีประโยชน์ให้ครบ 5 หมู่ ที่สำคัญคือ เน้นการรับประทานอาหารที่มีโปรตีนสูง เช่น เนื้อสัตว์ นม ไข่ เต้าหู่ ถั่วต่าง ๆ ข้าวกล้อง ข้าวบาร์เลย์ เป็นต้น เพราะผู้ป่วยโรคนี้มักจะมีการเจริญเติบโตของร่างกายน้อยกว่าปกติ มีภูมิคุ้มกันต้านทานโรคต่ำ และมีความหนาแน่นของมวลกระดูกน้อย, อาหารที่มีสารโฟเลตสูงเพื่อช่วยในการสร้างเม็ดเลือดแดง เช่น พืชผักต่าง ๆ อย่างตำลึง กะหล่ำ คะน้า ถั่วงอก มะเขือเทศ เป็นต้น, อาหารที่มีแคลเซียม แมกนีเซียม และวิตามินดีสูง เพื่อช่วยป้องกันภาวะกระดูกพรุน เช่น ผลิตภัณฑ์จากนม ผักกวางตุ้ง ผักโขม ผักหวาน ฟักอ่อน ใบแค ใบชะพลู ใบตำลึง ใบยอ ใบย่านาง ใบสะระแหน่ ส้มเขียวหวาน มะขามหวาน มะม่วงแก้วสุก เป็นต้น นอกจากนี้ควรรับประทานอาหารที่มีวิตามินเอ วิตามินอี และวิตามินซีสูง เพื่อช่วยลดภาวะการเกิดอนุมูลอิสระในร่างกายจากการที่เม็ดเลือดแดงแตกง่าย เช่น ฝรั่ง มะยม เสาวรส มะละกอ ผักหวาน ฟักทอง เป็นต้น
- อาหารที่ผู้ป่วยโรคธาลัสซีเมียควรหลีกเลี่ยง คือ อาหารที่มีธาตุเหล็กสูง (เพราะร่างกายของผู้ป่วยจะมีธาตุเหล็กมากเกินพออยู่แล้ว) เช่น หอยชนิดต่าง ๆ สัตว์ที่มีเนื้อแดง (เช่น เนื้อวัว เนื้อหมู) เลือดสัตว์ เครื่องในสัตว์ หมูหย็อง ปลาสีเสียด ปลาดุก ปลาลิ้นหมา กุ้งฝอยสด กุ้งแห้งตัวเล็ก ดาร์กช็อกโกแลต ถั่วดำ ถั่วแดง ถั่วลิสง เต้าเจี้ยว เมล็ดฟักทอง งาขาว งาดำ กะเพราแดง ใบแมงลัก ผักกูด ผักเม็ก เป็นต้น โดยเฉพาะอย่างยิ่งผลิตภัณฑ์จากสัตว์ ซึ่งร่างกายจะสามารถดูดซึมธาตุเหล็กจากอาหารดังกล่าวได้ดีกว่าธาตุเหล็กที่พบในพืชผักต่าง ๆ สำหรับตัวอย่างรายการอาหารที่ควรหลีกเลี่ยง เช่น ก๋วยเตี๋ยวน้ำตก แกงหอยขม กุ้งเต้น ขนมจีนน้ำเงี้ยวใส่เลือดหมูและดอกงิ้ว น้ำพริกกุ้งเสียบ น้ำพริกกะปิกับดอกโสนลวก เนื้อวัวแดดเดียว ส้มตำไทยใส่กุ้งแห้ง หมูหย็อง ออส่วน หอยนางรม หอยแมลงภู่ทอด เป็นต้น
- ไม่รับประทานพืชผักที่มีธาตุเหล็กสูงร่วมกับอาหารที่เพิ่มการดูดซึมธาตุเหล็กจากพืชต่าง ๆ ได้แก่ อาหารที่มีวิตามินซีสูง เช่น มะขามป้อม มะเขือเทศ ส้ม ฝรั่ง เนื้อสัตว์ และแอลกอฮอล์ นอกจากนี้ควรรับประทานอาหารที่ช่วยลดการดูดซึมธาตุเหล็กจากพืชผักร่วมด้วย เช่น ชา กาแฟ ผลิตภัณฑ์ที่มีกาเฟอีน น้ำเต้าหู้ นมและผลิตภัณฑ์จากนม
- รับประทานยาเม็ดกรดโฟลิก (Folic acid) ขนาด 5 มิลลิกรัม วันละ 1 เม็ด ไปจนตลอดชีวิต
- ไม่ควรซื้อวิตามิน/เกลือแร่หรือยาบำรุงเลือดมารับประทานด้วยตัวเองจนกว่าจะได้ปรึกษาแพทย์ก่อน เพราะอาจเป็นวิตามินหรือยาที่มีธาตุเหล็กอยู่ด้วย ซึ่งจะเหมาะสำหรับผู้ที่เป็นโรคโลหิตจางจากภาวะขาดธาตุเหล็ก แต่จะเป็นโทษกับผู้ป่วยที่เป็นโรคธาลัสซีเมียที่มีภาวะเหล็กเกินอยู่แล้ว
- ห้ามดื่มเครื่องดื่มที่มีแอลกอฮอล์ เพราะอาจจะเป็นการซ้ำเติมทำให้เกิดโรคตับแข็งได้เร็วขึ้น เนื่องจากธาตุเหล็กที่สะสมอยู่ในร่างกายมีพิษต่อตับอยู่แล้ว
- ห้ามสูบบุหรี่ เพราะนอกจากจะมีโทษต่อสุขภาพโดยรวมและเพิ่มปัญหาเรื่องโรคหัวใจแล้ว ยังอาจทำให้ร่างกายขาดออกซิเจนได้มากขึ้น เนื่องจากมีภาวะซีดอยู่แล้วด้วย
- ควรตรวจฟันทุก ๆ 6 เดือน เนื่องจากผู้ป่วยจะฟันผุได้ง่าย
- ป้องกันการติดเชื้อโดยการรักษาสุขอนามัยให้ดี หลีกเลี่ยงการเข้าไปในสถานที่ที่แออัด หลีกเลี่ยงการสัมผัสใกล้ชิดกับผู้ที่เป็นไข้หวัด ไอ เจ็บคอ และรับวัคซีนป้องกันโรคตามกำหนด รวมทั้งวัคซีนป้องกันไวรัสตับอักเสบบี (Hepatitis B vaccine) และ Hib (Haemophilus influenzae type b) vaccine และสำหรับผู้ที่ผ่าตัดม้ามออกควรได้รับวัคซีนป้องกันเชื้อนิวโมค็อกคัสทั้งก่อนและหลังการผ่าตัดด้วย
- หมั่นออกกำลังกายอย่างพอเหมาะ ไม่หักโหม หรือเหนื่อยเกินไป และเลือกประเภทของการออกกำลังกายที่ไม่เสี่ยงต่อการหักของกระดูก
- หลีกเลี่ยงการกระทบกระแทก ระวังอย่าให้ลื่นหรือหกล้ม เพราะผู้ป่วยจะมีกระดูกเปราะบางอยู่แล้ว ซึ่งอาจแตกหักได้ง่าย
- ติดตามการรักษากับแพทย์อย่างสม่ำเสมอ แม้ว่าโรคนี้จะเป็นเรื้อรัง แต่การรักษาอย่างจริงจังและต่อเนื่องจะช่วยทำให้โรคทุเลา ช่วยป้องกันภาวะแทรกซ้อนต่าง ๆ ทำให้มีชีวิตที่ยืนยาว และมีคุณภาพชีวิตที่ดีได้
- ผู้ป่วยควรรีบไปพบแพทย์ทันทีเมื่อรู้สึกมีไข้ ซีดลงอย่างมาก หรือมีอาการเจ็บป่วยอื่น ๆ เพื่อจะได้รับการรักษาตั้งแต่เนิ่น ๆ เพราะถ้าปล่อยไว้อาการอาจรุนแรงขึ้นในเวลาอันรวดเร็วได้
- ผู้ป่วยและครอบครัวควรได้รับคำแนะนำจากแพทย์เพื่อให้เข้าใจถึงธรรมชาติของโรค ความหมายของการเป็นพาหะ ความเสี่ยงต่อการมีลูกเป็นโรค แนวทางปฏิบัติในการรักษาโรคและป้องกันในครอบครัว และทำการตรวจกรองโรคในหมู่สมาชิกของครอบครัวผู้ป่วย รวมทั้งควรได้รับการสนับสนุนทางด้านจิตใจและสังคม เพื่อให้ผู้ป่วยมีกำลังใจสามารถรับการดูแลรักษาอย่างต่อเนื่องและมีคุณภาพชีวิตที่ดี
วิธีป้องกันโรคธาลัสซีเมีย
ควรหาทางป้องกันไม่ให้คู่สมรสมีบุตรที่เป็นโรคธาลัสซีเมียชนิดรุนแรง ดังนี้
- ภาครัฐควรมีการรณรงค์ให้ความรู้ความเข้าใจเกี่ยวกับเรื่องโรคธาลัสซีเมียแก่ประชาชน โดยเฉพาะอย่างยิ่งในชายหญิงวัยเจริญพันธุ์
- ควรตรวจคัดกรองหาพาหะในกลุ่มคนต่าง ๆ ได้แก่ ชายหญิงวัยเจริญพันธุ์ก่อนแต่งงานหรือก่อนการมีบุตร, หญิงในขณะตั้งครรภ์อ่อน (อายุครรภ์น้อยกว่า 16-20 สัปดาห์), ชายหญิงที่มีบุตรเป็นโรคธาลัสซีเมีย (อย่างน้อยต้องเป็นพาหะหรือมียีนของธาลัสซีเมียทั้ง 2 ฝ่าย), พี่น้องหรือญาติของผู้ที่เป็นโรคหรือเป็นพาหะ
- คู่ที่กำลังจะแต่งงานหรือวางแผนจะมีบุตรทุกราย ควรปรึกษาแพทย์เพื่อขอคำแนะนำเรื่องการตรวจสุขภาพ ตรวจโรคติดต่อต่าง ๆ รวมทั้งตรวจโรคทางกรรมพันธุ์ โดยเฉพาะโรคที่พบบ่อยในบ้านเราอย่างโรคธาลัสซีเมีย
- สำหรับผู้ที่เป็นพาหะที่เสี่ยงต่อการมีบุตรเป็นโรคธาลัสซีเมียรุนแรง แพทย์อาจให้คำแนะนำดังต่อไปนี้
- ผู้ที่ยังไม่ได้แต่งงานมีทางเลือก คือ การอยู่เป็นโสดหรือเลือกคู่สมรสที่ไม่เป็นพาหะเสี่ยงต่อการมีบุตรเป็นโรคนี้
- ถ้าคู่สมรสเป็นพาหะด้วยกันและเสี่ยงต่อการมีบุตรเป็นโรคนี้ มีทางเลือกคือ การคุมกำเนิดเพื่อไม่ให้มีบุตร (เช่น การทำหมัน), การรับบุตรบุญธรรมมาเลี้ยง, การใช้การผสมเทียมหรือเทคโนโลยีช่วยการเจริญพันธุ์อื่น ๆ (เช่น การทำเด็กหลอดแก้ว โดยการคัดเลือกตัวอ่อนที่ไม่เป็นโรค เพื่อใส่กลับเข้าไปในโพรงมดลูกของมารดาเพื่อให้เกิดการตั้งครรภ์) หรือการเสี่ยงมีลูกตามธรรมชาติ โดยยอมเสี่ยงว่าบุตรอาจเป็นโรค เมื่อเกิดแล้วจึงค่อยรักษา หรือตรวจดูว่าทารกในขณะอยู่ในครรภ์เป็นโรคนี้หรือไม่ ถ้าพบว่าเป็นโรคชนิดรุนแรงต้องพิจารณายุติการตั้งครรภ์
- ในกรณีที่คู่สมรสดังกล่าวเกิดการตั้งครรภ์ขึ้นมาแล้ว ควรตรวจดูว่าทารกในครรภ์เป็นโรคนี้หรือไม่ ดังที่เรียกว่า “การวินิจฉัยก่อนคลอด” (Prenatal diagnosis) ซึ่งมีวิธีการตรวจด้วยกันหลายวิธี ได้แก่ การตรวจชนิดและปริมาณของฮีโมโกลบิน (โดยใช้เลือดจากสายสะดือ), การตรวจดีเอ็นเอ (โดยใช้ชิ้นรก เซลล์ในน้ำคร่ำ หรือเลือดจากสายสะดือ), การตรวจด้วยคลื่นเสียงความถี่สูงหรืออัลตราซาวนด์ (ซึ่งสามารถช่วยวินิจฉัยโรคฮีโมโกลบินบาร์ตไฮดรอปส์ฟีทัลลิสได้) เป็นต้น ถ้าพบว่าทารกเป็นโรคธาลัสซีเมียชนิดรุนแรงหรือมีอันตรายต่อมารดาก็อาจจำเป็นต้องพิจารณายุติการตั้งครรภ์ (ทำแท้ง)
เด็กที่ป่วยเป็นโรคธาลัสซีเมียชนิดรุนแรง 1 ราย จะเสียค่ารักษาพยาบาลประมาณเดือนละ 10,500 บาท รวมแล้วตลอดอายุของเด็กจะเสียค่าใช้จ่ายในการรักษาประมาณคนละ 6,600,000 บาท ดังนั้นหญิงและชายในวัยเจริญพันธุ์ทุกคนจึงควรมีการตรวจคัดกรองธาลัสซีเมียเพื่อลดปัญหาที่จะเกิดขึ้น
การตรวจคัดกรองพาหะธาลัสซีเมีย
การตรวจคัดกรองพาหะ มีอยู่ด้วยกัน 2 วิธี
- การทดสอบความเปราะของเม็ดเลือดแดงชนิดหลอดเดียว (One-tube osmotic fragility test – OF) ซึ่งจะให้ผลบวกในพาหะของเบต้าธาลัสซีเมีย และพาหะของแอลฟาธาลัสซีเมีย 1
- การทดสอบการตกตะกอนของฮีโมโกลบินอีโดยใช้สีพิเศษ (Dichlorophenol Indophenol Precipitation test – DCIP) ซึ่งจะให้ผลบวกในพาหะของฮีโมโกลบินอี และทุกภาวะที่มีฮีโมโกลบินอีอยู่ด้วย
ถ้าผลการตรวจกรองด้วยวิธีใดวิธีหนึ่งผิดปกติ หรือผิดปกติทั้ง 2 วิธี จะต้องตรวจยืนยันด้วยการตรวจชนิดและปริมาณของฮีโมโกลบิน (Hb typing) และบางกรณีอาจจำเป็นต้องตรวจดีเอ็นเอร่วมด้วยเพื่อดูรายละเอียดของยีน
เอกสารอ้างอิง
- หนังสือตำราการตรวจรักษาโรคทั่วไป 2. “ทาลัสซีเมีย (Thalassemia)”. (นพ.สุรเกียรติ อาชานานุภาพ). หน้า 728-734.
- หาหมอดอทคอม. “ธาลัสซีเมีย (Thalassemia)”. (ศ.เกียรติคุณ พญ.พวงทอง ไกรพิบูลย์). [ออนไลน์]. เข้าถึงได้จาก : haamor.com. [03 ม.ค. 2017].
- ภาควิชาเภสัชเคมี คณะเภสัชศาสตร์ มหาวิทยาลัยมหิดล. “ธาลัสซีเมีย (Thalassemia)…กินอย่างไรให้เหมาะสม”. (ผศ.ดร.ภญ.ปิยนุช โรจน์สง่า). [ออนไลน์]. เข้าถึงได้จาก : www.pharmacy.mahidol.ac.th. [04 ม.ค. 2017].
เรียบเรียงข้อมูลโดยเว็บไซต์เมดไทย (Medthai)